70代女性の膝関節
レントゲンで明らかな変化


当院独自の
治療法



治療内容
・自己由来幹細胞投与による再生医療
・投与回数:3回
・治療期間:約4ヶ月
治療費用
治療費幹細胞数1億個×3回投与:
429万円(税込)
起こりうる主なリスク・副作用
投与部位の腫れ、痛み、内出血、感染症
治療後の経過
・レントゲンで関節腔の改善を確認
・2ヶ月後に痛みの軽減
・日常生活動作の改善
※本症例は一例であり、治療効果には個人差があります
ひざの痛みが強く歩行が困難でした。近くの病院では人工関節を勧められていましたが、手術は避けたいということで当院の再生医療を受けることになりました。
幹細胞投与後、レントゲンでは明らかに内側の関節の隙間が大きくなっていました。ひざの痛みは全くなくなり旅行や買い物も楽しめるようになったと喜ばれていました。

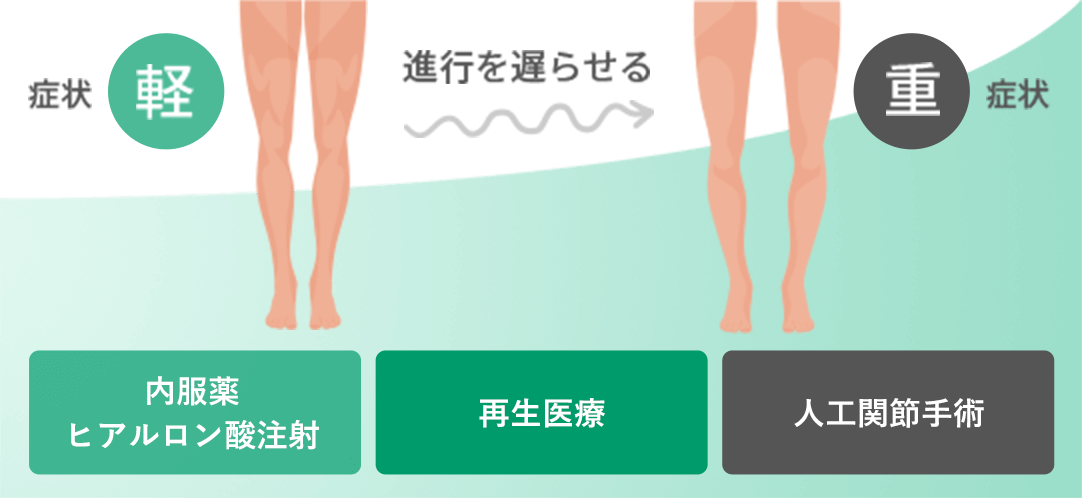
変形性ひざ関節症に対する一般的な治療法には、ヒアルロン酸やステロイドの注射、痛み止め薬や湿布の処方、リハビリテーションなどが含まれます。ところが、残念ながらこのような従来の保険診療では症状の緩和に留まり、軟骨の減少を防ぐことはできないため、根本的な治療とはなりません。
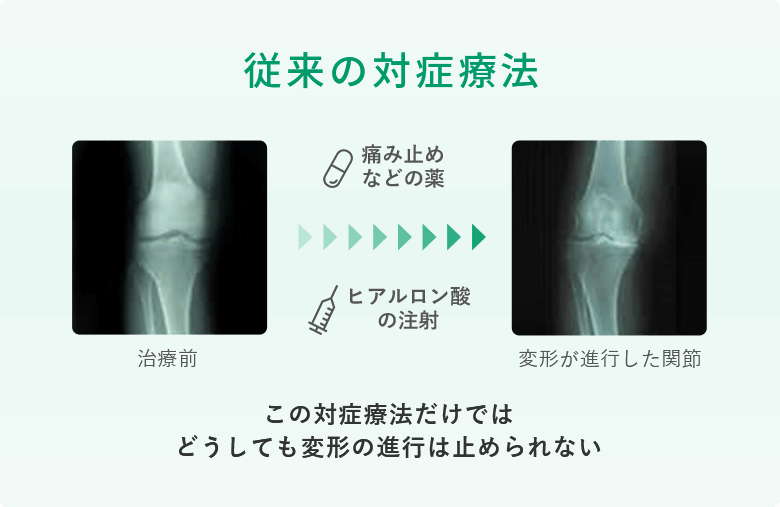
変形性ひざ関節症が進行すると、歩行が困難になったり、日常生活が制約されることがあります。このような状況になると、主治医から人工関節手術を提案されることが多いでしょう。
私も以前は、保存療法をしても痛みが和らがない場合、他の医師と同様に人工関節手術を検討していました。しかし、手術にはリスクを伴うため、不安を感じる方も多いです。
たとえ手術が成功したとしても、術後の痛みや関節運動の制限がいつまでも残ることが少なくありません。また、年齢や健康状態により手術が受けられない場合もあります。
リペアセルクリニックでは、従来の治療法や人工関節術に代わる選択肢として、再生医療(幹細胞治療やPRP療法)を提供しています。

幹細胞治療では、ひざ関節に幹細胞を注入するだけですり減った軟骨が再生され、立ち上がりや歩行時の痛みが軽減します。また、変形が初期の段階であれば、幹細胞治療を受けることで、変形の進行を防ぐことができます。
手術では血栓症や感染症など命にかかわる合併症を引き起こすリスクが伴います。一方、脂肪由来の幹細胞治療では、体に負担をかけずに高い効果が期待できる革新的な治療法です。
このため、再生医療は人工関節に代わる新たな選択肢として注目されています。


膝の痛みを我慢しても、良いことは1つもありません。症状を放置し、そのまま膝の状態が進行すると、変形性膝関節症の症状が悪化し、日常生活の動作に大きな制約が生じていくでしょう。
変形性膝関節症をそのままにしておくと、次第に歩行能力が低下し、その結果として筋力も減少することになります。そして、日常生活に支障をきたしてくると、最終的には人工関節手術など身体の負担が大きな治療が必要となる可能性が高まります。更に症状が進行していくと、車椅子の使用や寝たきりの状態に陥る危険性すら出てきます。
人工関節手術は一般的な治療方法ですが、もしも手術を選択するならば、術後のリハビリテーションや機能回復にかかる時間も考慮しなければならず、身体的にも精神的にも大きな負担がかかります。さらに、人工関節手術を受けて無事に成功しても、痛みが完全に取れない可能性があるのも事実です。実のところ、痛みが消えると信じて手術を受けたのに痛みが取れないというジレンマの中で、多くの方々が悩まれている姿を目の当たりにしてきました。
いずれにしましても、自分に合った治療選択については、専門医のアドバイスを受けることが重要です。膝のお悩みを抱えている方は、お身体に合った最適な治療方法を検討しましょう。
当院が提供する再生医療は、従来の手術を必要とせず、入院も全く不要となるため、これまでには考えられなかった新たな治療方法です。治療に関するご質問やご相談は、無料で受け付けております。お気軽にお問い合わせ下さい。
「再生医療」をご存知ですか?


再生医療を比較する上で
ここがとても重要な要素です!
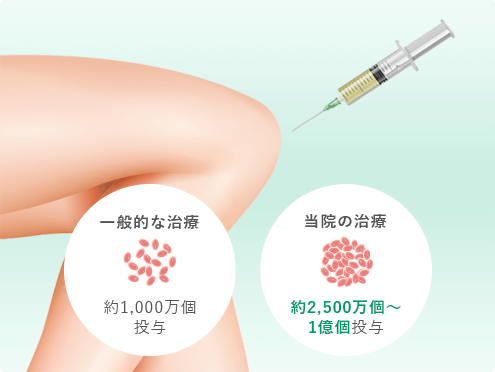
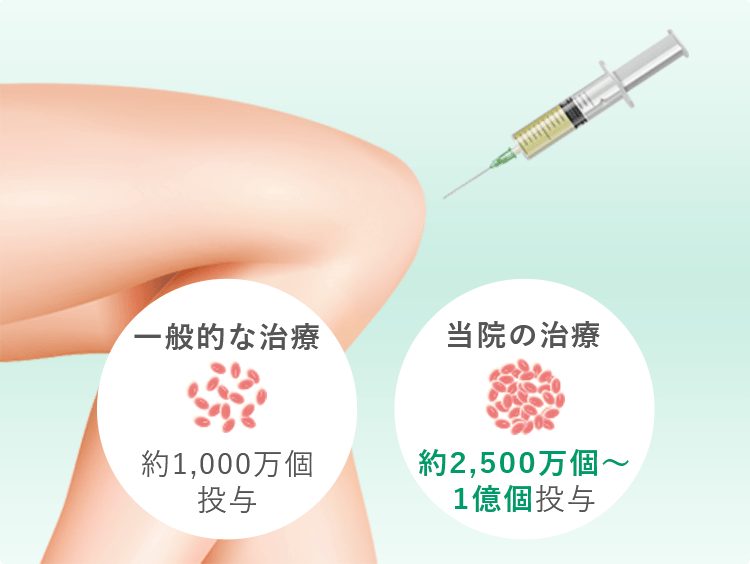
一般的には1千万個ほどの幹細胞を投与することが多いのですが、当院では関節の状態に合わせて2,500万個~1億個以上の幹細胞を投与します。
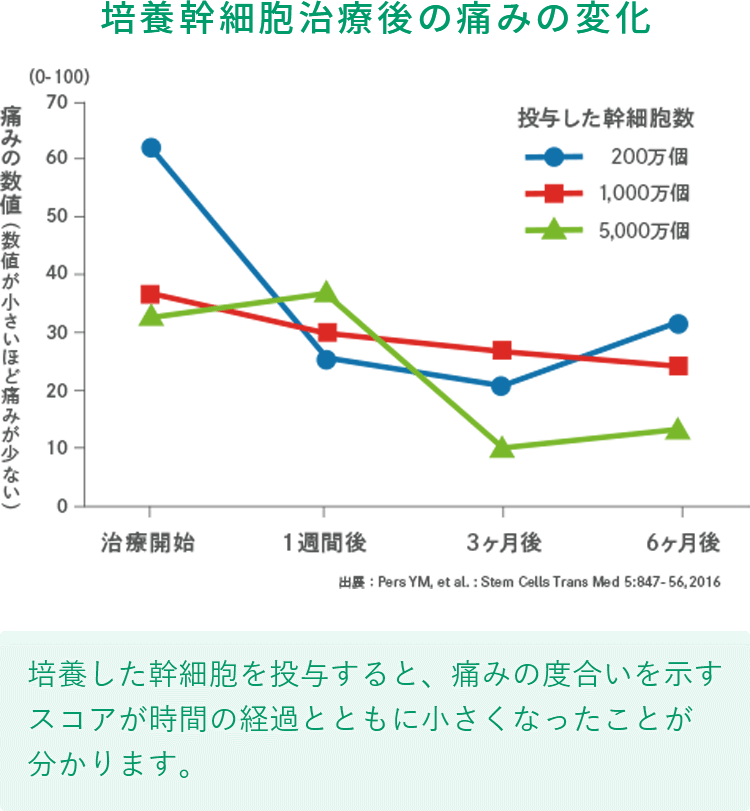
細胞の数が多いほど、痛みが少ないんだね
当院の特徴①
分化誘導を用いた再生医療なら、
関節軟骨、半月板、骨壊死部分などを
より多く修復させることが可能になります。
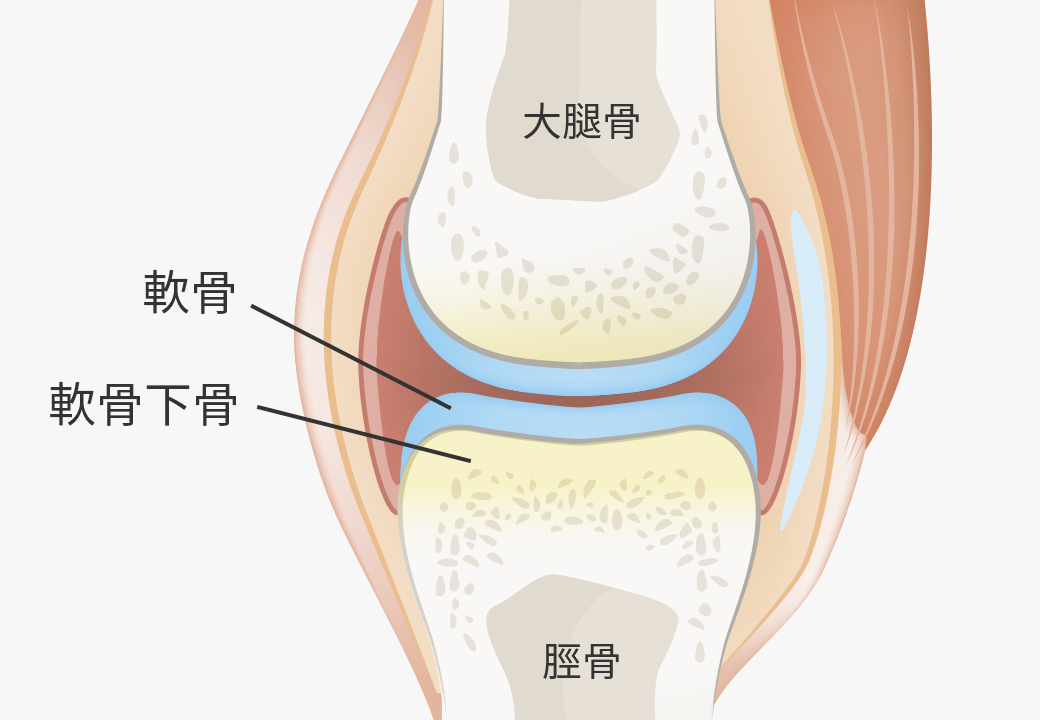
関節の軟骨には土台があり、それを軟骨下骨(なんこつかこつ)といいます。
この軟骨下骨に幹細胞を分化誘導することで土台を整え、その上にたくさんの軟骨を生成することが可能となり、さらに痛みに対しても最大限の効果を発揮できるようになりました。
関節の軟骨を再生するためには、軟骨の土台となる
「軟骨下骨」を整えることが重要なんだね。
当院の特徴②
冷凍せずに投与に合わせてその都度培養するので、幹細胞の高い生存率を誇ります。
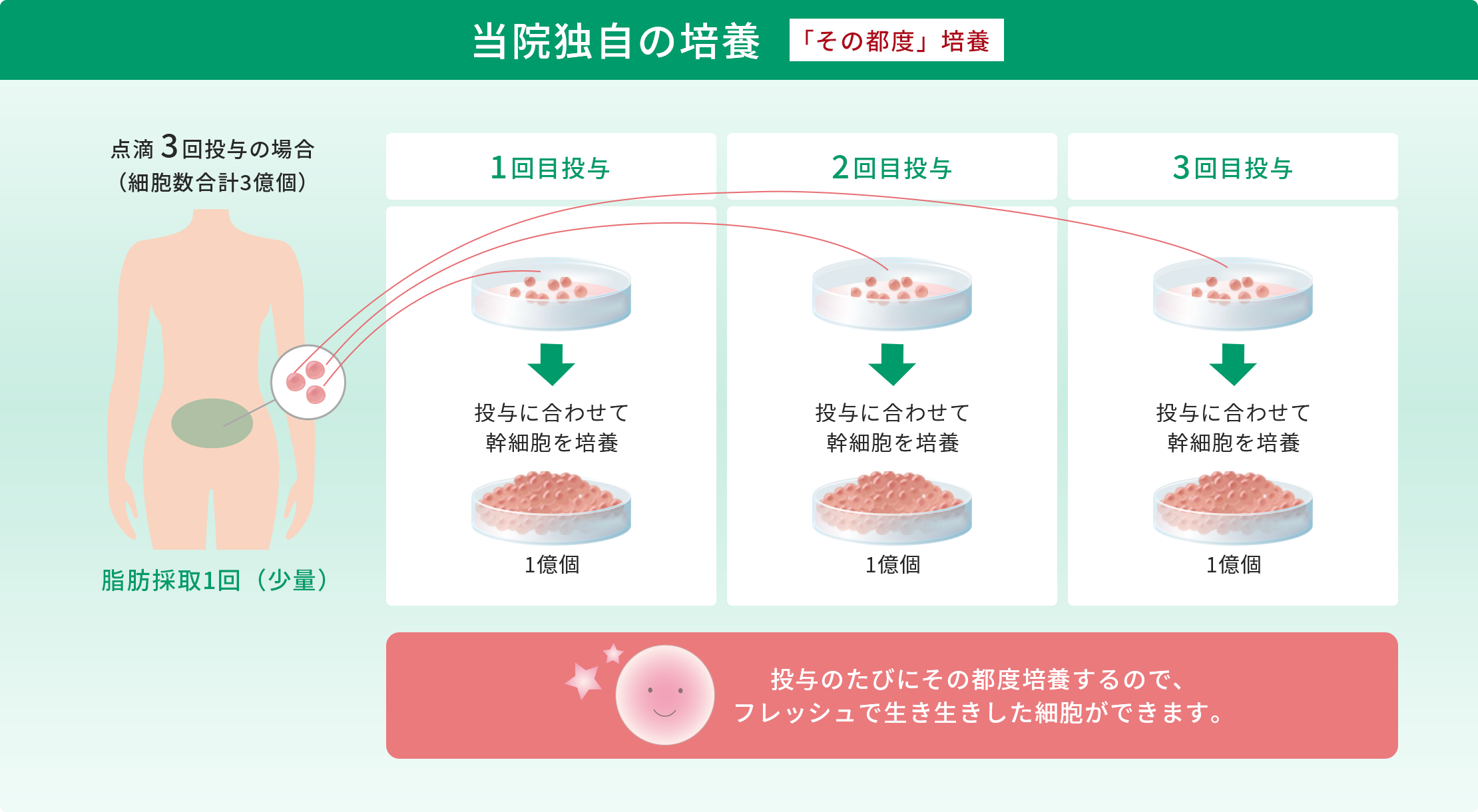
投与に合わせて「その都度」培養するのは、実は手間がかかるんだ。でも投与時の生存率が高まるから当院ではこの方法を採用しているんだ!
培養したての細胞は、フレッシュで生き生きしているね!生存率も活動率も高い細胞が毎回投与できるのは、当院独自なんだね。
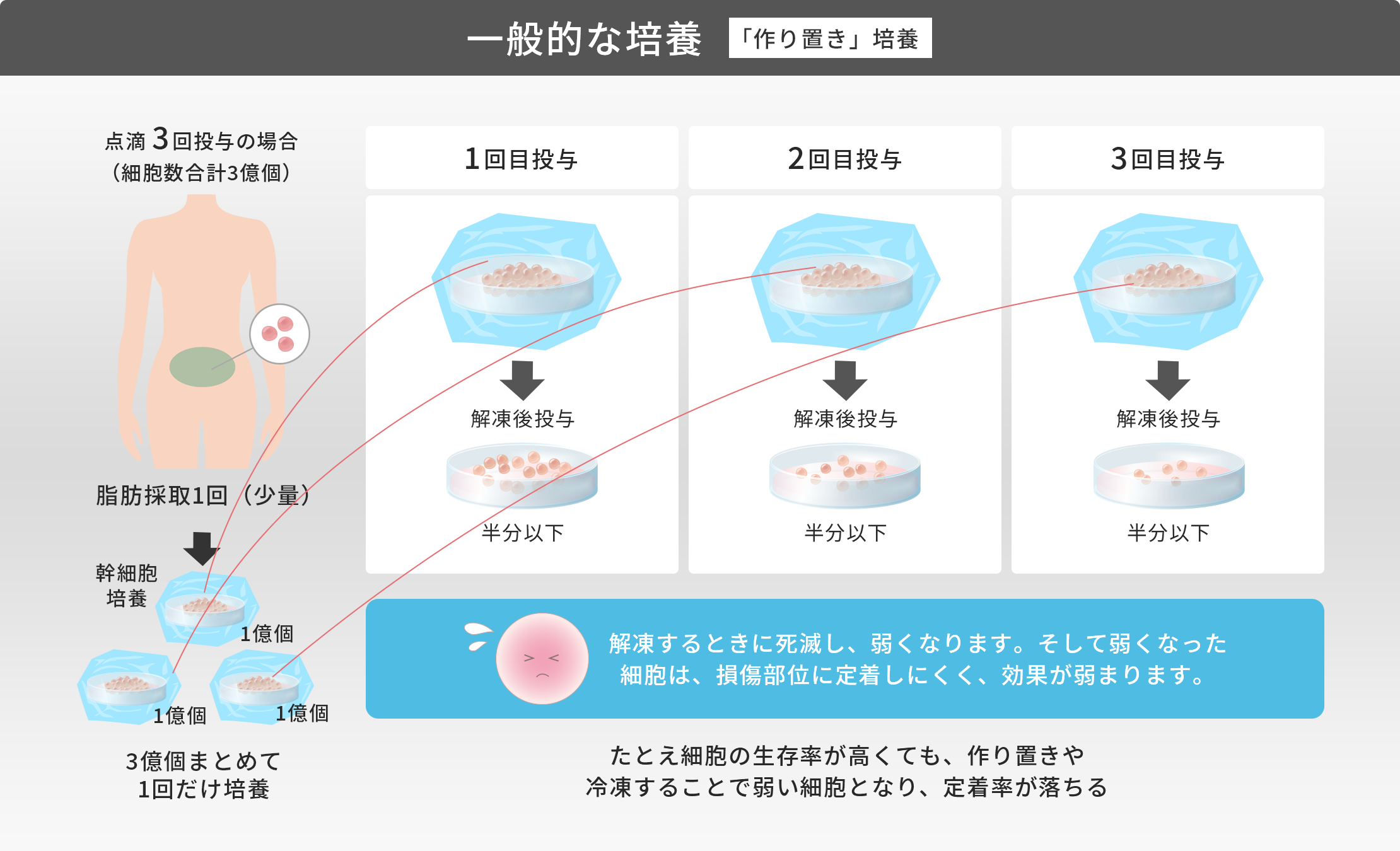
冷凍保存の期間が長くなると、だんだん細胞が死んでいき、生き残った細胞も質が低下していくんだ。
食品も冷凍すると味や品質が低下するよね!
料理も細胞も「その都度」作った“できたて”を使うのが一番だね!
その通り!当院独自の「その都度」培養と一般的な「作り置き」培養では、全くクオリティが違うことになるね。
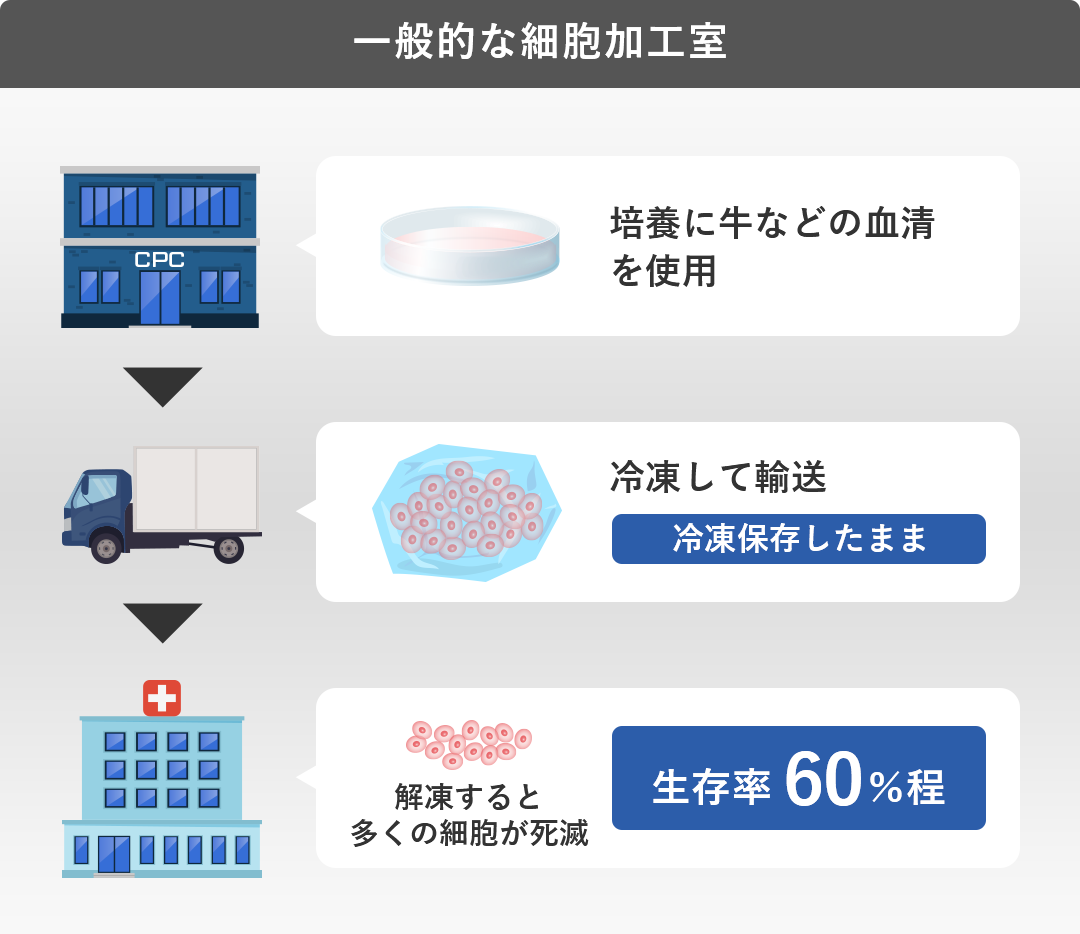
さらに一般的に細胞加工室で作り置きされた冷凍保存の細胞は、他の医療機関に運ぶ際にも冷凍保存されたまま輸送されます。
運ばれた細胞は医療機関で解凍されますが、解凍の時にも多くの細胞が死滅し弱くなります。
当院の特徴③

当院ではあくまでご自身の細胞と
血液のみを使用することにこだわっています
当院では、ご自身の血液で培養するため、不純物や化学薬品などを含まず高い安全性と生存率が実現しています。施設によっては、牛の血液や無血清培地という人工の血液を使用して培養するところもあります。
一般的に、研究用の培養を行う際には牛の血液や無血清培地が使われておりますが、実際に人体へ投与する臨床の場合には、やはりアレルギーや狂牛病等の懸念もあります。
また、自身の血液を使用して幹細胞を培養するには高い培養技術を必要としますが、自身の血液で培養された幹細胞は強い生命力を持ち、損傷した部位をしっかりと修復し高い再生力の期待できる治療を可能としてくれます。

自身の血液を使って培養することはとても難しいんだけど、その方が生き生きした細胞が育つんだよ。
やっぱり自身の細胞と血液を使う方が
相性がいいんだね。
当院の特徴④

化学薬品・添加物は使いません!
当院の特徴⑤
再生医療を知る上で幹細胞の生存率と活動率の理解がとても重要になります。一口に幹細胞の再生医療といっても、医療機関によって細胞の培養方法がバラバラで一律ではありません。ということは、幹細胞がどれだけ生き生きしていて効果があるのかということも医療機関によってバラバラということになります。
つまり、医療機関によって幹細胞の生存率と活動率が異なり、生存率と活動率が低くなれば、思うような効果が見込めないということになります。
では生存率と活動率について説明します。
生存率とは、培養された幹細胞のうち生きている割合をいいます。
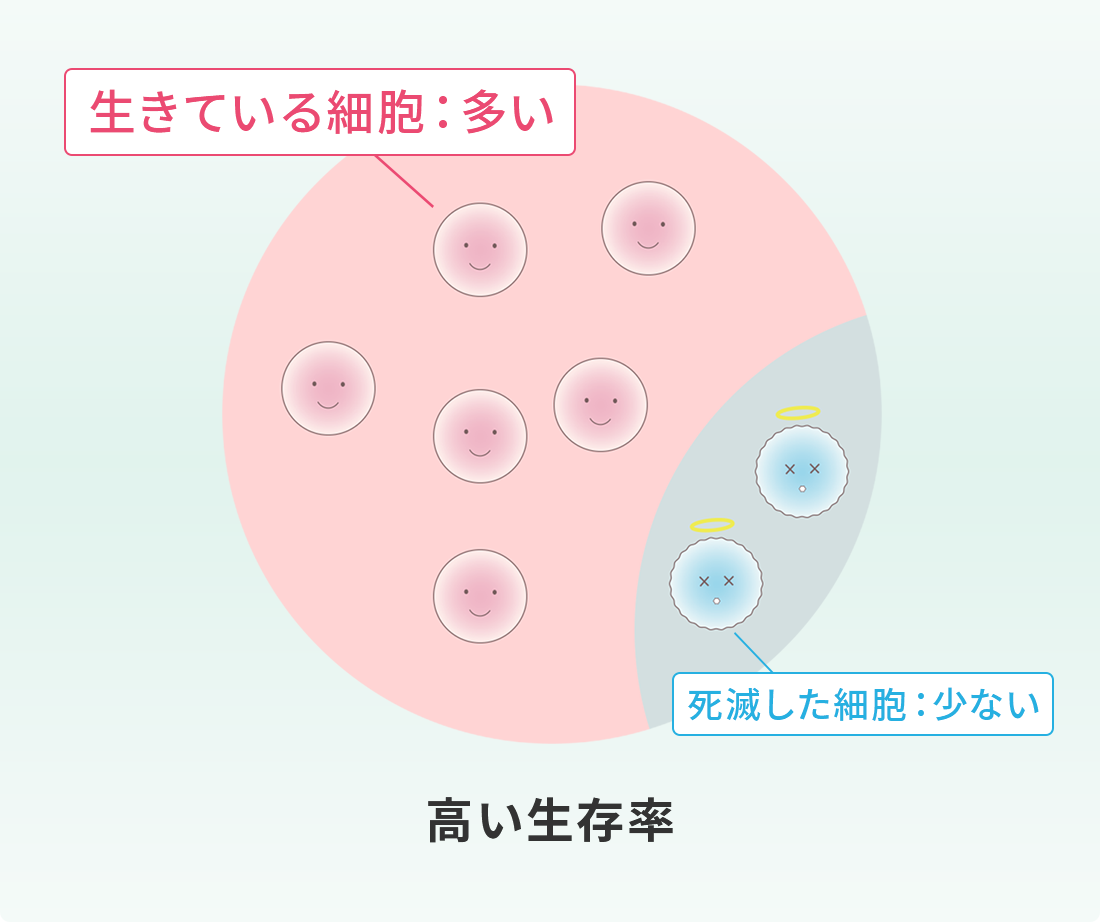

活動率とは、生きている幹細胞がどれだけ元気であるかの割合をいいます。
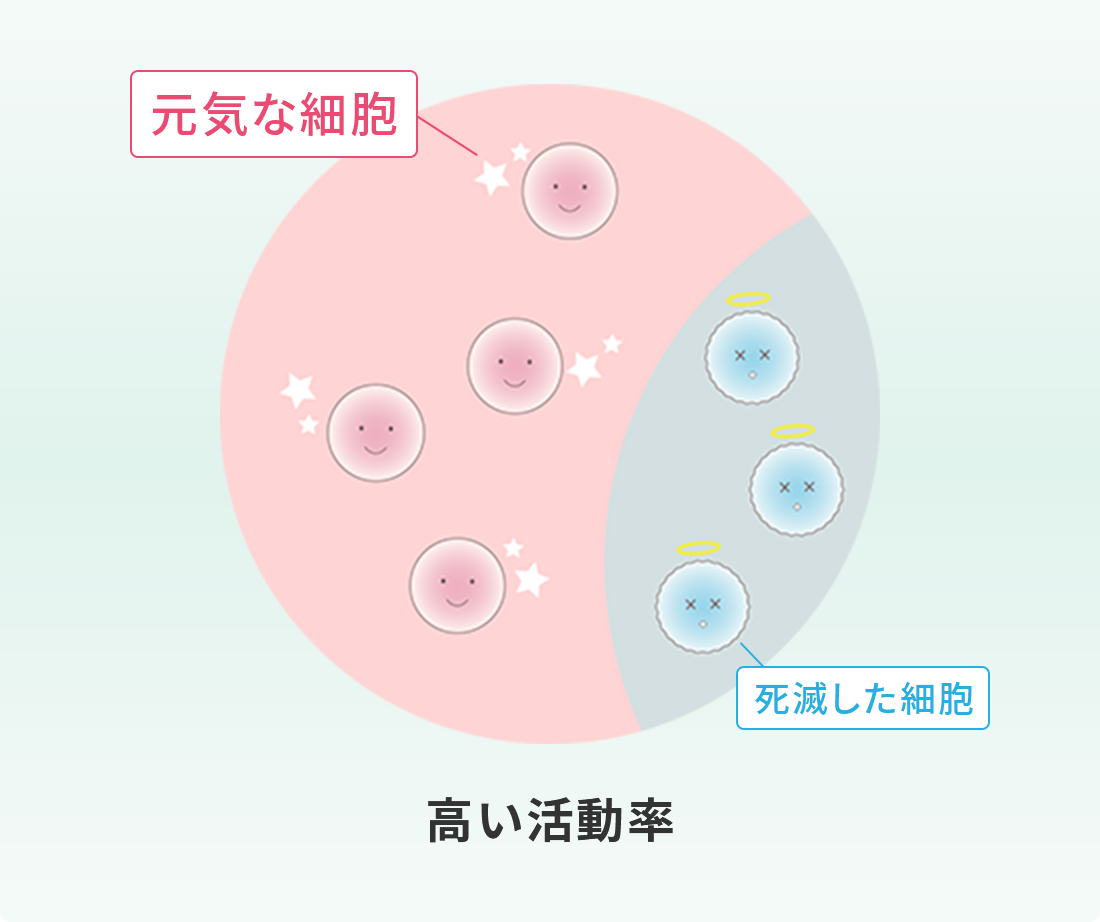
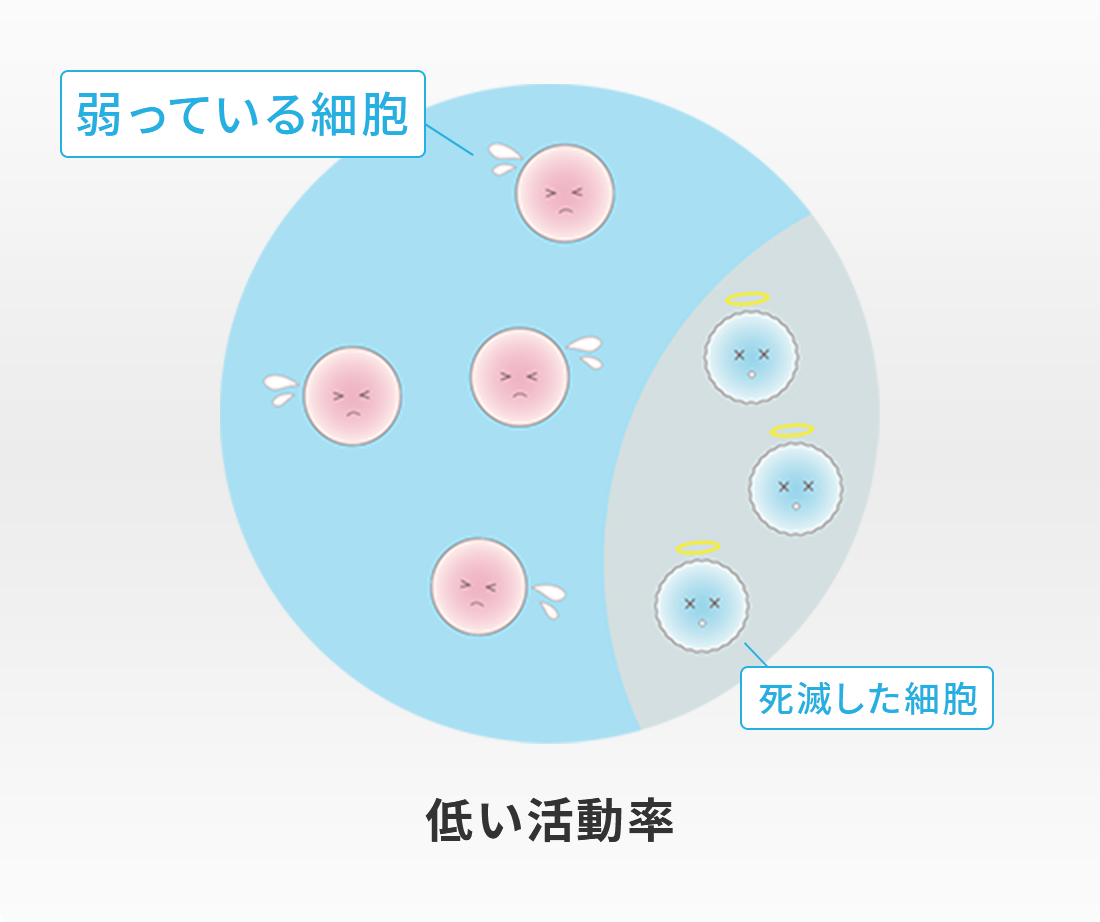
同じ生存率であっても、生きている細胞が
弱ければ定着率も落ちます。
いくら生存率が高くても、生きている細胞が元気がなくて弱ければ、幹細胞の効果を十分に発揮することができません。つまり、生存率が高くても活動率の低くなった弱い細胞が多いと、せっかくの幹細胞治療も効果が薄れて幹細胞の定着率も低くなり、治療成績も悪くなってしまいます。
当院の特徴⑥
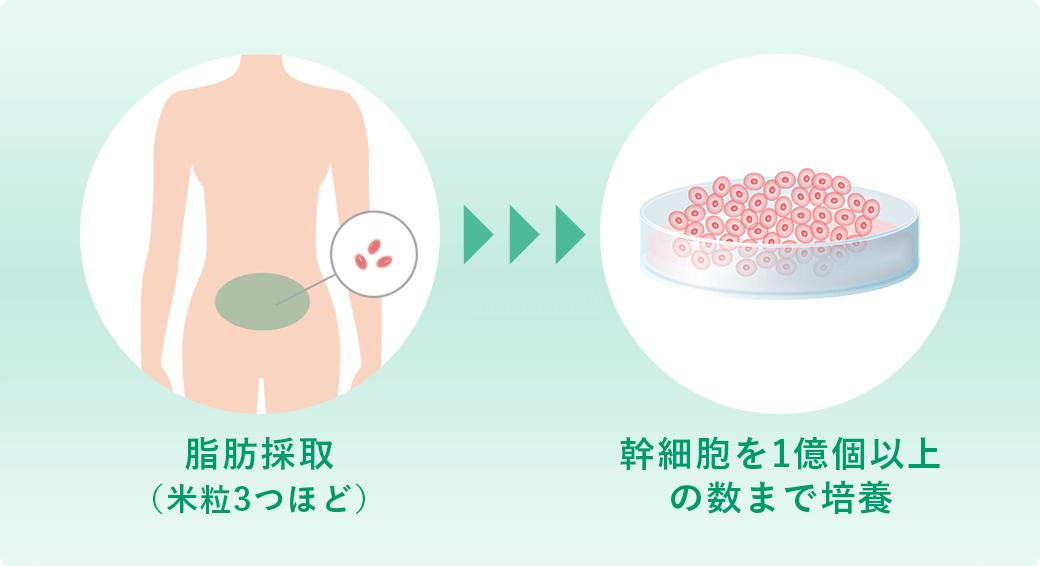
下腹部周辺を1センチほど切開し、脂肪(米粒2~3粒程度)を採取します。採取した脂肪細胞から幹細胞を抽出・培養し、1000万個~1億個に増やしてから体内に投与します。(点滴投与、関節内注射、脊髄腔内注射で投与する細胞の数は変わります)
培養して幹細胞を増やすため、採取する細胞が少なくて済む上、傷も小さく、痛みもほとんどないため、身体への負担は少なくてすみます。
当院の特徴⑦
冷凍せずに投与に合わせてその都度培養するので、幹細胞の高い生存率を誇ります。


治療詳細情報
治療内容
自己脂肪由来間葉系幹細胞を用いた細胞治療(膝関節内注射)。
冷凍せずに投与に合わせてその都度培養するので、幹細胞の高い生存率を誇ります。
治療期間・回数
研究結果によると、効果は投与後3〜6ヶ月から現れます。
費用
・2,500万個:1,320,000円(税込)
・5,000万個:1,540,000円(税込)
・1億個:1,980,000円(税込)
※自由診療となります
※別途、カウンセリング料(初診料)3,300円(税込)と血液検査料11,000円(税込)が必要です。
※1回投与の価格となります。投与回数が増えると割引が適用されます。
主なリスク・副作用
・治療部位の痛み、腫れ、内出血(一般的に数日で改善)
・感染症(極めて稀ですが、細胞培養時や投与時に感染が起こる可能性があります)
・アレルギー反応(自家細胞のため極めて稀です)
・効果の個人差(症状や年齢により効果に差が出る場合があります)
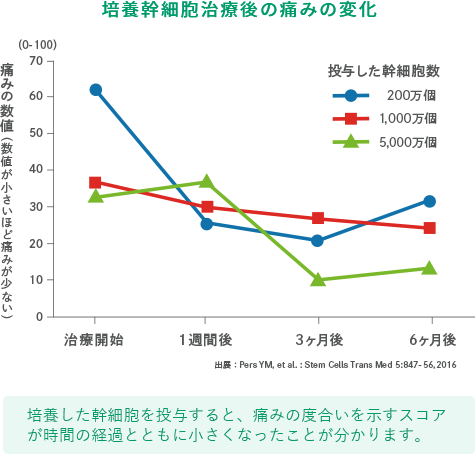
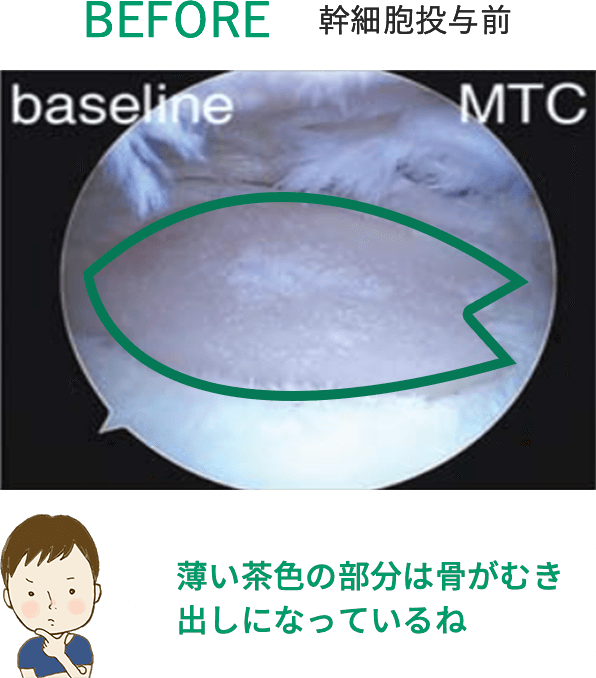
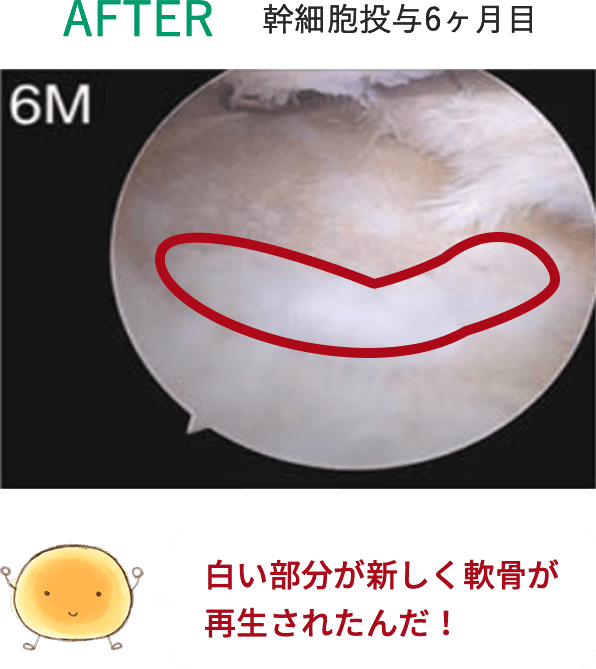
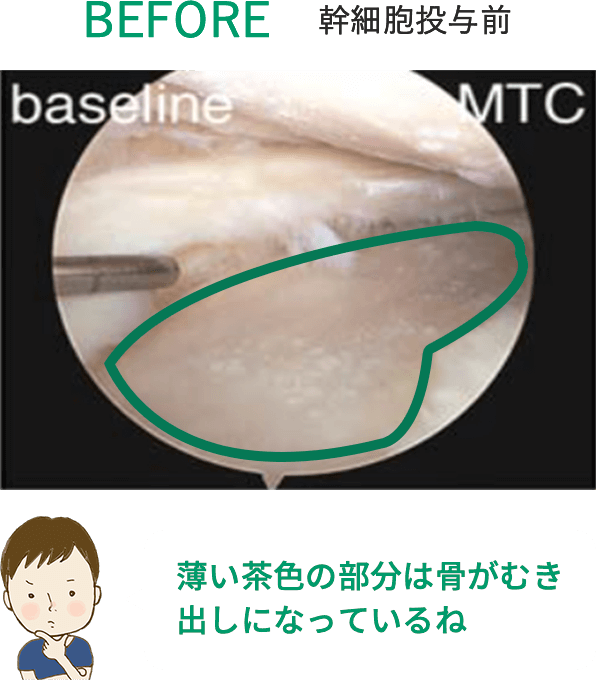
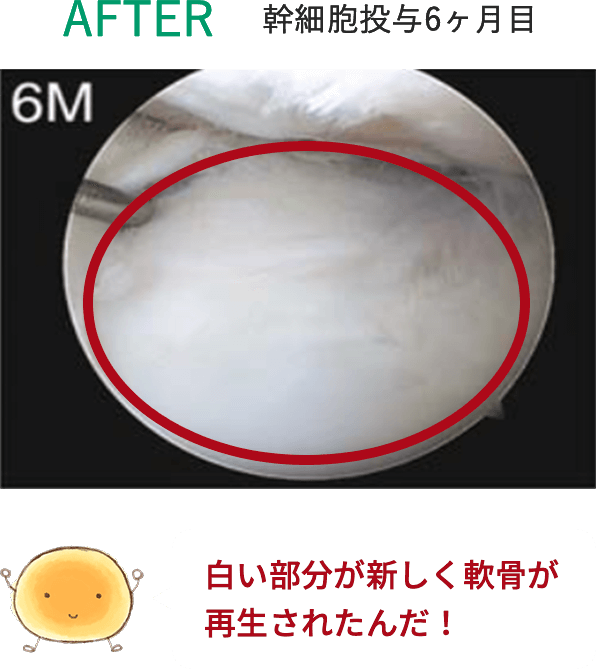
※上記の画像は、論文「Intra-articular injection of mesenchymal stem cells for the treatment of osteoarthritis of the knee: a proof-of-concept clinical trial」に 掲載されていた画像の引用となります。 この研究では高用量(1億個)の幹細胞投与群で最も良い結果が得られています。効果には個人差があります。詳細については当院へお問い合わせください。
1千万個と比べると、
1億個の幹細胞を投与した方が
軟骨がたくさん出来ているんだよ!
 投与する幹細胞の数は多いほど
投与する幹細胞の数は多いほど
治療成績がいい
写真を見ると、投与した幹細胞が多い方が
軟骨が沢山再生されているのがハッキリわかるね!
関節の中に投与する幹細胞の数は1千万個程度というのが一般的なんだ。でも、当院では患者の症状に応じて、冷凍保存をしていないフレッシュな幹細胞を1億個以上投与できるんだよ。
投与する幹細胞の数が多いほど治療成績が良いというのは、海外の臨床データでも実証されているんだ。
さらに…!

厳格な管理のもと培養された幹細胞が、
実際どうなのかを第三者の目でしっかり
品質の評価がされているんだ!
ダイヤモンドの指輪が本物なのか、またどの程度の品質なのかを証明する鑑定書みたいだね。
PRP療法は患者自身の血液を利用した、もう一つの再生医療です。私たちの体は傷ついた部位を修復しようと、血液成分の一つである血小板を動員します。この血小板には出血を止めて、傷を修復する作用があります。PRP療法は血小板を豊富に含んだ成分を抽出したものであり、ひざの痛みや炎症を和らげるのに役立ちます。
当院では独自の抽出技術により、血小板成分をさらに集中的に取り出した高濃度のPRPを提供しています。一般的なPRP療法と比較して、数十倍の効果があるとされており、通常よりも素早い反応と高い治療効果が期待できます。また、血液を採取した当日に治療を受けられるのも特徴の一つであり、治療期間が短いことも大きなメリットです。
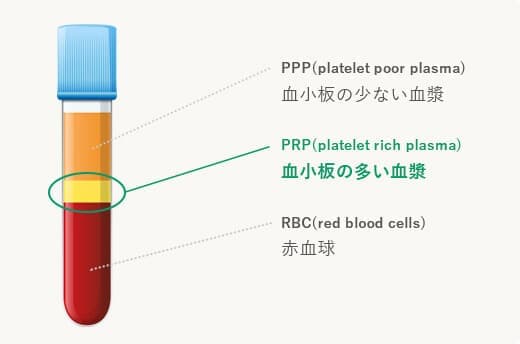
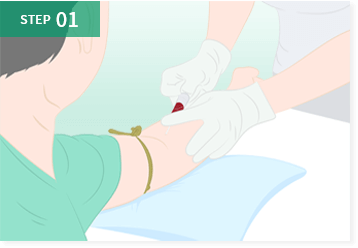
採血
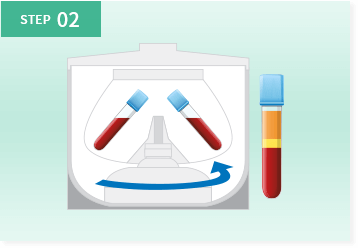
遠心分離し血漿成分を抽出
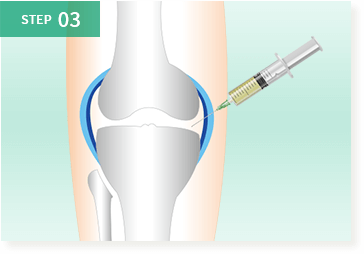
患部へ注射
幹細胞は新しい軟骨に変化(分化)して、すり減った軟骨の再生と修復をすることができます。一方、PRP療法はヒアルロン酸注射やステロイド注射と同様に、ひざの炎症を抑える効果がありますが、残念ながら軟骨を再生させる能力はありません。
当院では手術に踏み切るかどうか迷われている方に、再生医療という選択肢を提供しています。脂肪由来の幹細胞治療をお受けいただいた数多くの患者様より、簡単な注射だけで痛みが大幅に軽減し、手術をしなくても日常生活が過ごしやすくなったという喜びの声をたくさん頂戴しています。
この再生医療が、手術に代わる有力な治療法として世間一般に普及することを願っております。
ひざの軟骨をつくることができるのは幹細胞だけということだね。PRPは自分の血液で、効果の強いヒアルロン酸をつくった感じだね。
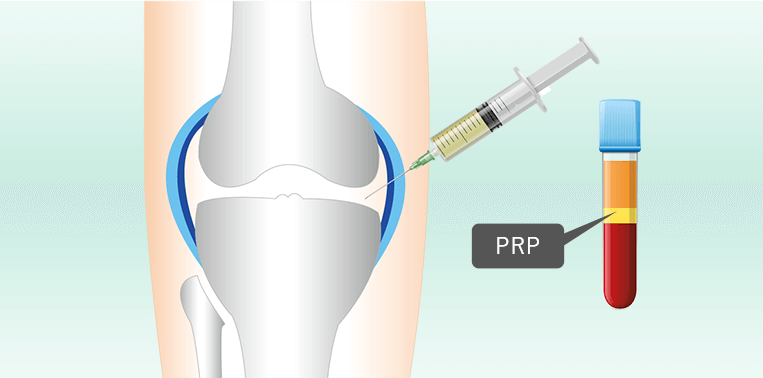
血小板を多く含むPRPを取り出し、ひざに注入
幹細胞がなく、軟骨はできない
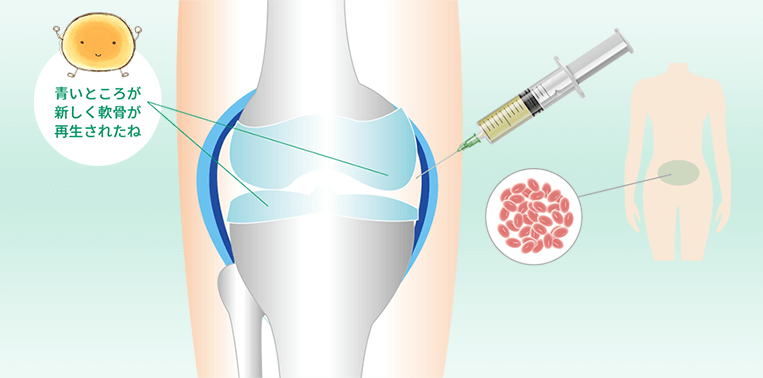
身体から幹細胞を取り出し、
ひざに注入
幹細胞から軟骨がつくられる

What will happen?
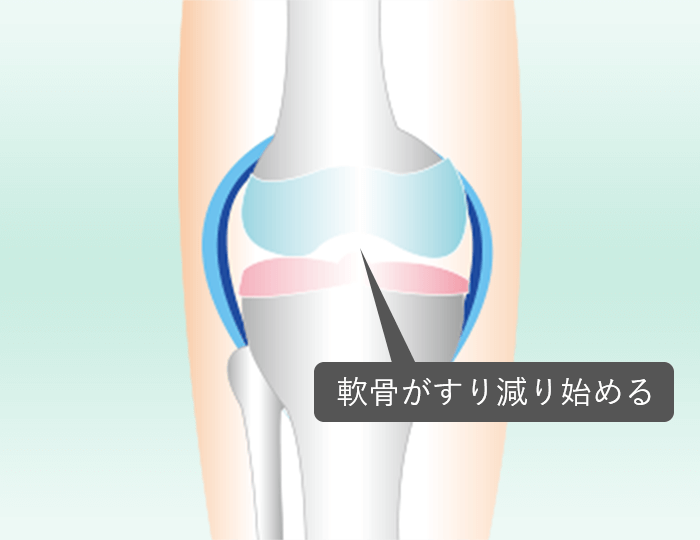
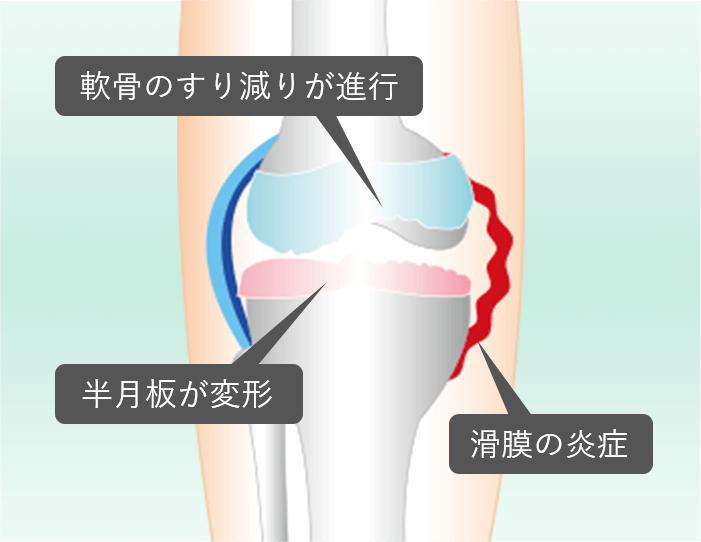
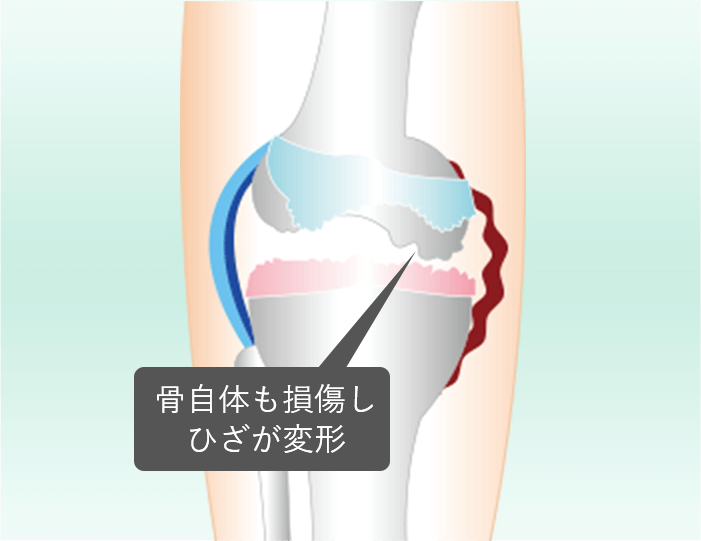
ひざへの負担がかかり徐々にひざの軟骨がすり減りることで炎症が起こり、ひざの痛みで歩いたり、階段の上り下りが辛くなります。症状としては水が溜まったり、ひざの曲げ伸ばしができにくくなり正座もできなくなったりします。病気が進行してひどくなると、大きく関節が変形してO脚やX脚が顕著になり、ひざもほとんど曲がらなくなり歩くことすら出来なくなります。
歩くことが困難になると、運動不足になり、体力が落ちて最悪の場合、寝たきりになることもあります。そして、一度すり減ってなくなった軟骨は、自分の力では元に戻ることはできないのです。

当クリニックでは、以下の手順で幹細胞治療を実施しています。

01
医師が患者様の状態を詳しく調査し、幹細胞治療が適しているかを確認します。確認後、具体的な治療プロセスと内容を説明し、同意が得られた場合、採血を行い感染症等の有無を検査します。その後、同意書をご提出いただき、治療を開始します。

02
患者様の下腹部に局所麻酔を行い、米粒3粒程度の脂肪組織を採取いたします。

03
当院は厚生労働省へ届出し、受理された細胞培養センターで採取された脂肪組織を、治療に必要な特定の細胞加工物に専門的に加工します。

04
・局所投与(約5分~)
「再生医療」をご存知ですか?

変形性ひざ関節症は全国でおよそ
3000万人もの人々に影響を及ぼす疾患。
以下ページでは原因や初期症状、
治療法などについて詳しく解説しています。
第二種・第三種再生医療等
提供計画 届出済
リペアセルクリニックは、第二種・第三種再生医療提供計画を厚生労働省に届出し、受理されました。




当クリニックでは、国内では数少ない自己の幹細胞を用いた「変形性関節症」「脳卒中」「糖尿病」「肝障害」「肌の再生」などの最先端の再生医療および、PRP(多血小板血漿)の関節内投与を再生医療安全確保法のもと、自由診療を提供しています。再生医療とは、厚生労働省が認めた特定認定再生医療等委員会において、厳しく審査が行われ、治療の妥当性・安全性・医師体制などが適切と認められる事ではじめて厚生労働省に治療計画を提出することができます。
私も長年にわたって外来の保険診療を行ってきましたが、従来の治療法では数年の経過により、レントゲン画像でも明らかに確認できるほど軟骨が著明に減少し、進行していく変形性ひざ関節症をたくさん見てきました。