専門医が語る、選ばれる再生医療
の安全性と秘密
【再生医療】治療の新たな選択肢に!
低リスクで元の元気な体に戻る治療法をプロがお話します!
なぜ!?当院が選ばれるのか??
そこには幹細胞の強さに秘密があった!!
独自の培養技術について詳しく解説を行います。
症例紹介
-
- ひざ関節の症例
- 股関節の症例
- 関節の症例
- 手・足・肘関節の症例
- 幹細胞治療の症例
人工関節を回避し、右下肢3関節の痛みを同時に改善した70代女性の再生医療 「3つの関節すべてに手術が必要と言われ、途方に暮れていました」。そう語るのは、3年前から右股関節・右膝・右足関節の痛みに悩まされてきた70代女性の患者様です。いずれの関節も変形性関節症と診断され、特に股関節と足関節は末期に近い状態。医師からは人工関節手術を勧められていました。しかし"リペア幹細胞"による治療を受けた結果、右股関節と右膝の痛みは10段階中8から2へ、右足関節は3から1へと大幅に軽減。人工関節を回避し、ご自身の関節を温存したまま歩ける生活を取り戻しつつあります。 治療前の状態 3年前から右下肢全体に痛みが出現し、整形外科を受診 右股関節・右膝・右足関節すべてが変形性関節症と診断された 股関節と足関節は末期に近い状態で、人工関節手術を勧められていた 右膝も将来的には人工関節が必要になる可能性を告げられ、不安を抱えていた 患者様は3年前から右下肢に痛みを感じるようになり、整形外科を受診しました。検査の結果、右股関節・右膝・右足関節のすべてで変形性関節症と診断されました。特に股関節と足関節は末期に近い状態にあり、医師からは人工関節手術を勧められていました。 しかし、3つの関節すべてに手術を受けることへの身体的負担は大きく、患者様は躊躇されていました。人工関節にすると耐用年数の問題からアクティブな動きが制限されるため、できれば自分の関節を温存したいというお気持ちも強くお持ちでした。そこで、一度に複数の関節を治療できる再生医療を求めて当院を受診されました。 "リペア幹細胞"とリペアセルクリニックの特長 レントゲン所見 レントゲンにて関節の狭小化を認めます レントゲン検査では、右股関節・右膝関節・右足関節のいずれにおいても軟骨のすり減りが確認されました。 <治療内容>右股関節に6000万個、右膝に3000万個、右足関節に1000万個の"リペア幹細胞"を計2回投与 右股関節に6000万個、右膝に3000万個、右足関節に1000万個、1回あたり計1億個の"リペア幹細胞"を2回にわたり投与しました。手術や入院の必要はなく、3つの関節すべてをご自身の組織を温存したまま同時に治療することができました。 治療後の変化 初回投与1ヶ月後から痛みの軽減を実感し始めた 右股関節は10段階中8→4、右膝は8→3、右足関節は3→2へ改善 2回目投与3ヶ月後には右股関節2、右膝2、右足関節1まで軽減 人工関節を回避し、ご自身の関節を温存したまま治療を継続できている 初回投与から1ヶ月後、早くも痛みの変化が現れました。右股関節の痛みは10段階中8から4へ、右膝は8から3へ、右足関節は3から2へと軽減。2回目の投与後3ヶ月が経過した時点では、右股関節と右膝がともに2、右足関節が1と、3関節すべてで順調な改善が続いています。 「3つの関節すべてに手術が必要」と言われていた患者様にとって、人工関節を回避しながら痛みを軽減できたことは大きな安心につながりました。組織の再生・修復を促したことで、このような改善が実現しました。"リペア幹細胞"は投与後1年間にわたって効果を発揮し続けるため、さらなる改善も期待できます。
2026.03.13 -
- 脳卒中の症例
- 脳神経・脊髄の症例
- 幹細胞治療の症例
杖なし歩行を取り戻した50代男性の脳出血後遺症再生治療 「少しでも後遺症を残さずに回復したい」──脳出血を発症し、左半身の麻痺としびれに見舞われた50代の男性。杖なしでは歩くことも困難で、左手の握力はわずか10kgまで低下していました。発症からわずか2週間という早い段階で"リペア幹細胞"の治療を開始したところ、握力は10kgから24kgへと回復し、杖なしでの歩行も可能になりました。まだ3回目の投与を残しており、さらなる改善にも期待が持てる状況です。 治療前の状態 屋外にいた際に突然、左半身にしびれを感じ、その後動かしにくさも自覚して救急搬送された 脳出血(右視床出血)と診断され、血腫は約3cmで脳の深部に位置していた 手術での摘出は困難と判断され、止血剤の投与と血圧管理による保存的加療が行われた 左手の握力は10kg、杖なしでは歩行できず、左肩も上がらない状態で、今後どこまで回復するか不安を抱えていた 患者様は脳出血の発症後、脳神経外科に入院して治療を受けていました。血腫が脳の深部にあったため手術は難しく、保存的加療が選択されました。保険診療の範囲ではリハビリが中心となり、どこまで症状が回復するかは未知数の状態でした。 少しでも後遺症を軽くしたいという強い思いから、入院中に主治医と相談のうえ、発症からわずか2週間という早い段階で再生医療を頼って来院されました。脳卒中は発症後早期に治療を開始するほど効果が期待されるため、このタイミングでの決断は大きな意味を持ちます。 "リペア幹細胞"とリペアセルクリニックの特長 CT所見 CTにて右の視床部に出血を認めます <治療内容>1回あたり2億個の"リペア幹細胞"を計3回点滴投与 1回あたり2億個の"リペア幹細胞"を計3回にわたり、静脈からの点滴で投与しました。点滴による投与のため身体への負担が少なく、入院中のリハビリと並行して治療を進めることができました。 治療後の変化 初回投与から1か月後、左手の握力が10kgから16kgへアップし、杖なしで歩けるようになった 2回目投与の1か月後には握力が24kgまで回復(健側の右手は38kg) 上がらなかった左肩が上がるようになり、左上肢のしびれも回復した 3回目の投与がまだ残っており、今後さらなる回復が期待できる 初回投与から1か月後の時点で、左手の握力は10kgから16kgへ向上し、杖がなければ歩けなかった状態から杖なしでの歩行が可能になりました。さらに2回目投与の1か月後には、握力は24kgまで回復。上がらなかった左肩が上がるようになり、左上肢のしびれも改善しました。発症からの早期治療が功を奏し、着実に機能が回復しています。 下記の動画では、脳卒中後遺症に対する幹細胞治療を受けた患者様の実際の回復過程をご紹介します。脳梗塞や脳出血によって失われた機能が、治療によってどのように改善したのか、握力や歩行能力の具体的な変化、患者さん自身の声とともに詳しく解説していますので、ぜひご覧ください。 https://www.youtube.com/watch?v=lOM1BNUtU4A&t=9s https://www.youtube.com/watch?v=9A0-W8LxdwM 来院時には「どこまで回復するかわからない」と不安を抱えていた患者様ですが、投与を重ねるごとに目に見える改善が現れ、杖なしで歩ける生活を取り戻すことができました。組織の再生・修復を促したことで、このような改善が実現しました。"リペア幹細胞"は投与後1年間にわたって効果を発揮し続けるため、さらなる改善も期待できます。
2026.03.11 -
- 脳神経・脊髄の症例
- 頚椎・腰椎ヘルニア・狭窄症・脊髄損傷・脊髄梗塞などの症例
- 幹細胞治療の症例
杖なし歩行を取り戻した50代男性の頸椎症性脊髄症術後の再生治療 「手術を受けたのに、むしろ症状が増えてしまった…」。頸椎症性脊髄症と診断され手術を受けたものの、術後に腹部のしびれや下肢の脱力、膀胱直腸障害が新たに出現してしまった50代の男性患者様です。杖を使っても300mほどしか歩けない状態でしたが、"リペア幹細胞"による治療を経て、5kmを1時間で歩けるまでに回復されました。しびれも足の裏だけとなり、書字をはじめとする日常生活にも支障がなくなっています。さらなる改善にも期待が持てる状況です。 治療前の状態 数か月前から歩きにくさと四肢のしびれが出現し、整形外科を受診 頸椎症性脊髄症と診断され、頚髄の圧迫が強いことからすぐに手術を受けた 術後、今まで感じていなかった腹部のしびれが新たに出現し、下肢にも力が入らない状態に悪化 膀胱直腸障害も加わり、主治医からは「様子をみれば改善する」と言われたが不安が募っていた 患者様は数か月前から徐々に歩行が困難になり、手足のしびれも感じるようになりました。整形外科で頸椎症性脊髄症と診断を受け、頚髄の圧迫が強かったことからすぐに手術を受けました。しかし手術後、しびれが改善するどころか腹部にまで広がり、下肢の脱力や膀胱直腸障害まで出現してしまったのです。 主治医からは「手術はうまくいっている。待てば回復する」との説明がありましたが、患者様は何もせずに待つことへの不安を抱えていました。現在の保険診療には、術後に回復が止まった神経機能を再び促す根本的な治療法が存在しません。そこで、少しでもできることはないかと再生医療に望みを託して来院されました。 "リペア幹細胞"とリペアセルクリニックの特長 MRI 所見 MRIにて脊髄の手術後に圧迫が解除されていることが分かります。しかし、神経は傷が残った状態のままです。 <治療内容>脊髄腔内に2500万個の"リペア幹細胞"を計3回+慢性疼痛に1億個を1回投与 脊髄腔内に2500万個の"リペア幹細胞"を計3回にわたり投与しました。加えて、慢性疼痛に対して1億個の"リペア幹細胞"を1回投与しています。手術や入院の必要はなく、損傷した脊髄により多くの"リペア幹細胞"を届けるため、脊髄腔内へ直接投与する方法を採用しました。 治療後の変化 投与のたびに症状が改善していることを患者様自身が実感 初回投与から半年後、しびれは足の裏だけにまで縮小 書字をはじめとする日常生活は全く問題ないレベルまで回復 杖なしで5kmを1時間で歩けるようになり、膀胱直腸障害も改善 投与を重ねるたびに患者様は「よくなっている」と変化を感じておられました。初回投与から半年後には、四肢と腹部に広がっていたしびれが足の裏だけにまで縮小しました。書字などの細かい動作も問題なくこなせるようになり、日常生活での不自由はほぼ解消されています。 治療前は杖がなければ300mほどしか歩けなかった患者様が、5kmを1時間で歩けるまでに回復されました。術後に出現した膀胱直腸障害も改善し、排便ができるようになっています。「何もせず待つだけ」という不安から再生医療に踏み出した決断が、大きな回復につながりました。組織の再生・修復を促したことで、このような改善が実現しました。"リペア幹細胞"は投与後1年間にわたって効果を発揮し続けるため、さらなる改善も期待できます。 https://www.youtube.com/watch?v=WjBwoVzVJH8
2026.03.09 -
- 脳神経・脊髄の症例
- 脳卒中の症例
- 幹細胞治療の症例
左半身の力を取り戻した50代女性の脳出血後遺症再生治療 「このまま左半身の力が戻らなかったらどうしよう」——脳幹出血を発症し、退院後も左下肢の脱力感や左側の突っ張り感に不安を抱えていた50代女性の患者様。発症からわずか2週間という早期に"リペア幹細胞"による治療を開始し、1回あたり2億個の"リペア幹細胞"を計4回点滴投与しました。治療を重ねるごとに症状は着実に改善し、左上肢の重量感や頚部の緊張感が解消され、歩行時の体幹も安定してきたと実感されています。さらなる改善にも期待が持てる状況です。 治療前の状態 お仕事中に突然、左下肢の脱力感が出現し、脳神経外科で脳幹出血と診断された 2週間の入院治療を経て退院するも、左下肢の脱力感が残ったままだった 左側の顔から肩、背中にかけての突っ張り感や動悸、気分の落ち込みなど多岐にわたる症状にも悩まされていた 麻痺が回復するかどうかの不安に加え、脳出血の再発への恐怖も抱えていた 一刻も早い回復を願い、退院後すぐに再生医療を頼って来院された 患者様はお仕事中に突然、左下肢に脱力感が現れ、脳神経外科を受診したところ脳幹出血と診断されました。2週間の入院治療を経て退院されましたが、左下肢の脱力感は残ったままでした。さらに、左側の顔から肩、背中にかけての突っ張り感や、左頚部から前胸部にかけてのしびれ、動悸、気分の落ち込みなど、さまざまな症状が重なり、「このまま回復しないのではないか」という不安を抱えておられました。 加えて、脳出血は再発リスクが高い疾患であり、再発への恐怖も大きな悩みの一つでした。一刻も早く後遺症を改善したいという思いから、退院後すぐに"リペア幹細胞"による再生医療を決断されました。 "リペア幹細胞"とリペアセルクリニックの特長 CT所見 脳幹(橋〜中脳付近)に小さな高吸収域(白く映っている部分)が認められます <治療内容>2億個の"リペア幹細胞"を計4回点滴投与 2億個の"リペア幹細胞"を計4回にわたり点滴投与しました。手術や入院の必要はなく、点滴による負担の少ない治療で進めることができました。 治療後の変化 3回目の投与前には、左頚部から前胸部のしびれが消失し、動悸も解消された 気分の落ち込みがなくなり、前向きな気持ちが戻ってきた 4回目の投与前には、歩行時の体幹がとても安定し、散歩の距離も伸びてきた 左上肢の重量感や頚部の緊張感が解消され、左側に力が入りやすくなった 治療を重ねるごとに、着実な改善が現れました。3回目の投与前の時点で、左頚部から前胸部にかけてのしびれが消失し、悩まされていた動悸も解消されました。気分の落ち込みも和らぎ、精神面でも明るさが戻ってきたとのことです。 さらに4回目の投与前には、歩行時の体幹がとても安定し、散歩の距離も伸びてきていると実感されています。左上肢の重量感や頚部の緊張感も解消され、左側に力が入りやすくなり、身体全体のバランスが取れてきたと喜びの声をいただきました。治療開始から半年が経過した現在、「だいぶ回復してきて元気が出てきました。まだまだこれからが楽しみです」と、表情にも明るさが戻っています。 左半身の麻痺や口の突っ張り、歩行困難といった症状が治療によって改善し、以前と変わらない日常生活を取り戻せた実際の体験談を詳しく解説していますので、ぜひご覧ください。 https://www.youtube.com/watch?v=7bjxN-jn-Eo https://www.youtube.com/watch?v=tu-YHzMuCds 治療前には「麻痺が回復するのか」「再発したらどうしよう」と大きな不安を抱え、突っ張り感や動悸、気分の落ち込みなど多くの症状に悩まされていた患者様ですが、回を重ねるごとに症状が一つずつ改善し、前向きな気持ちを取り戻されています。組織の再生・修復を促したことで、このような改善が実現しました。"リペア幹細胞"は投与後1年間にわたって効果を発揮し続けるため、さらなる改善も期待できます。
2026.03.07
自分の細胞を活用し、
蘇らせる「再生医療」とは?
薬での治療は限界ではないだろうか。本当に手術は必要だろうか。
そんな思いで悩んだり、あきらめたりしていませんか?
ケガをしても傷跡が少しずつ薄くなる・・
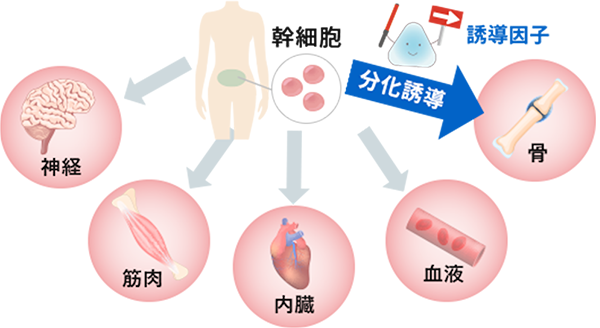
当たり前のようですが、あなた自身の細胞には、弱ったところ、傷ついたところを修復するチカラがあります。
その細胞のチカラを最大限に引き出して治療を行うことを「再生医療」と呼び、おすすめしています。
リペアセルクリニックの特長
当クリニックは、疾患・免疫・美容という分野すべてを、自己細胞を用いた最先端の医療で行うことができる国内でも珍しい部類の医療機関です。
CPC(細胞培養加工施設)の高い技術により、冷凍しない方法で幹細胞を投与できるので高い生存率を実現。
ご自身の細胞や血液を利用するため、アレルギーや拒絶反応といった副作用の心配が少ないおすすめの治療方法です。
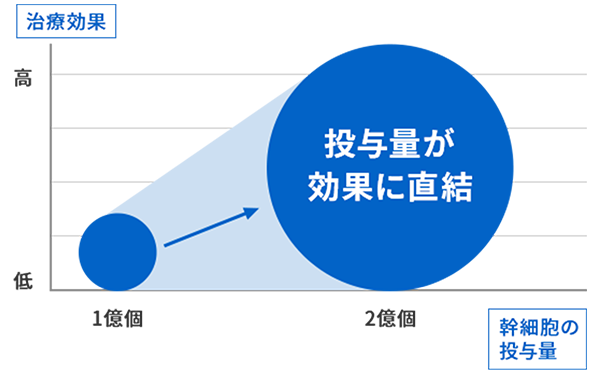
- 2億個の細胞を
投与可能※但し適応による - 高い
安全性 - 入院不要
日帰り - 身体への
負担が少ない - 高い技術力を
もったCPC

LICENSE厚生労働省届出済医療機関
第二種・第三種再生医療等提供計画 届出済
リペアセルクリニックは、第二種・第三種再生医療提供計画を厚生労働省に届出し、受理されました。
-

自己脂肪由来幹細胞を用いた脳血管障害の治療
-

自己脂肪由来幹細胞を用いた糖尿病の治療
-

自己脂肪由来幹細胞を用いた肝障害の治療
-

自己脂肪由来幹細胞を用いた変形性関節症治療
-

自己脂肪由来幹細胞を用いた顔面萎縮症、皮膚再生治療
-

自己脂肪由来幹細胞を用いた脊髄損傷の治療
-

自己脂肪由来幹細胞を用いた慢性疼痛の治療
-

多血小板血漿(PRP)を用いた変形性関節症の治療
-

多血小板血漿(PRP)を用いた筋腱炎、靭帯炎の治療
-

多血小板血漿(PRP)を用いた皮膚再生療法
-

悪性腫瘍の予防に対する活性化NK細胞を用いた細胞治療
-

自己脂肪由来幹細胞と自己前骨芽細胞分化誘導上清液を用いた変形性関節症の治療
























当クリニックでは、国内では数少ない自己の幹細胞を用いた「変形性関節症」「脳卒中」「糖尿病」「肝障害」「肌の再生」などの最先端の再生医療および、PRP(多血小板血漿)の関節内投与を再生医療安全確保法のもと、自由診療にて提供しています。再生医療とは、厚生労働省によって受理されることで行うことのできる治療となります。
坂本理事長のブログ
藤間院長のブログ
スタッフブログ
トピックス
-
- 健康・美容
「ジョギングとランニングの違いは何?」 「今の自分にはどちらが合っているの?」 「痩せられるのはどっち?」 運動不足解消やダイエットのために、ジョギングもしくはランニングを始めたいものの、両者の違いがわからずに迷われている方も少なくありません。 本記事ではジョギングとランニングの違いや、それぞれのメリット、心身に負担をかけないためのポイントなどを紹介します。 自分に合った方法で無理なく運動するための参考にしていただければ幸いです。 当院「リペアセルクリニック」の公式LINEでは、再生医療の情報提供と簡易オンライン診断を実施しております。 気になる症状がある方は、ぜひご登録ください。 ジョギングとランニングの違い ジョギングとランニングの違いは、主に以下の2点です。 スピードによる違い 運動強度や心拍数による違い スピードによる違い ジョギングは一緒に走っている方と会話ができる程度のスピードが目安で、一般的には時速6~8㎞程度です。これは、1㎞を7~10分で走るペースといわれます。 ランニングは、息が弾んだり、息が切れたりするくらいのスピードが目安で、時速に換算すると8~11㎞程度です。 厚生労働省の「健康づくりのための身体活動・運動ガイド2023」では、ランニングの速度は分速134~188mとされています。(文献1) 運動強度や心拍数による違い 身体活動強度を示す単位のメッツであらわすと、ジョギングは6.0~7.0メッツ、ランニングは8.3~9.0メッツです。メッツとは、安静に座っているときを1とした場合、その何倍のエネルギーを消費するかの指標です。(文献1) ジョギングとランニングには、心拍数による違いもあります。ジョギングは最大心拍数の4~6割程度になる速さが目安であり、ランニングは最大心拍数の6~8割程度になる速さが目安です。 最大心拍数の数え方は「220-自分の年齢」です。しかし心拍数には個人差があるため、あくまでも目安としてとらえてください。 ジョギングとランニングはどっちが痩せる? 消費エネルギー量で比較すると、ランニングの方が痩せやすい運動です。しかし、ジョギングのような低~中程度の有酸素運動の方が効率的に脂肪を燃焼できます。また、ジョギングはペースがゆっくりであるため、継続しやすい運動です。 短期間で痩せたい場合はランニング、長いスパンで痩せたい場合はジョギングが適しています。 ジョギングとランニングの効果・メリットの違い この章では、ジョギングの効果とメリット、ランニングの効果とメリットについて詳しく解説します。 ジョギングの効果とメリット ジョギングのメリットは、全身持久力を高められる点です。全身持久力が高いことの恩恵としては、少ないエネルギーでも体を動かしやすい、持久力が低い方よりも死亡リスクが比較的低いなどがあげられます。(文献2) ジョギングで身体活動量を高めると、肥満や生活習慣病予防といった効果が期待できます。 ジョギングの注意点は、主に以下の2点です。 運動前に必ず体調を確認する 運動前後にはウォーミングアップやクールダウンを実施する ランニングの効果とメリット ランニングも有酸素運動であるため、全身持久力向上によるメリットが期待できます。ランニングはエネルギー消費量が多く、効率的なダイエットが可能です。 しかし、ランニングはジョギングよりも強い運動であるため、心拍数が上昇しやすく心血管系に負担がかかります。ジョギングよりも速いスピードで走るため、膝にかかる負担も大きくなります。 運動経験が少ない方の場合、ジョギングから始めて、徐々にランニングに移行する方法がおすすめです。 【ジョギング・ランニング共通】身体負担をかけないためのポイント ジョギングおよびランニングを始める前に、身体に負担をかけないためのポイントを知っておきましょう。本記事では4点紹介します。 ウォーキングから始める 正しいフォームを身につける 休養日を設ける ペース上昇は徐々に進める ウォーキングから始める 心身に大きな負担をかけないためにも、まずはウォーキングから始めましょう。ウォーキングも有酸素運動の一種であり、ジョギングやランニング同様、全身持久力向上やエネルギー消費の効果も期待できます。 ウォーキングと、ジョギングおよびランニングの違いは、主に以下の2点です。 運動強度 足の接地 ウォーキングは、ジョギングやランニングと比べて運動強度が低く、3~4メッツ程度です。(文献3) また、片方の足が必ず地面に接しているウォーキングに対して、ジョギングやランニングは両足が宙に浮く瞬間があります。そのためジョギングとランニングは、ウォーキングと比べて腰や膝に大きな衝撃がかかります。(文献4) 運動強度や体への負担が少ないウォーキングは、継続しやすい点でもおすすめです。 以下の記事で、ウォーキングの効果を詳しく解説していますので、あわせてご覧ください。 正しいフォームを身につける ケガの予防や健康効果を高めるためにも、正しいフォームを身につけることが大切です。 正しいフォームのポイントとしては、主に以下の4点があげられます。 胴体をまっすぐに保つ 肩の力を抜く 腕を前後に振る 手は軽く握る 手を強く握りしめると体力を消耗すると覚えておきましょう。 走る姿勢が悪いと、筋肉が正常に働かず、首や肩、背中に負担がかかってしまいます。初心者のうちに正しいフォームを身につけましょう。 休養日を設ける 休養日を設けずに走り続けると、筋肉の「こり」を引き起こしやすくなるほか、身体への負担が蓄積されます。 1日もしくは2日程度の休みをとることで、体力が回復および向上します。 身体に負担をかけないためにも、必ず休養日を設けましょう。 ペース上昇は徐々に進める ジョギングやランニングが習慣化された場合でも、一気にペースを上げないようにしましょう。ペースを急激に早めると、疲労が蓄積されて体にも負担がかかります。 一般的に言われているのが「10%ルール」です。これは、ペースや距離を増やすときの指標を、「前週の10%まで」と示したものです。しかし現在のスポーツ科学では、10%を重視するよりも「急激に距離やペースを増やさない」や「体の疲れ具合と相談する」といった考え方が重視されています。 体に少しでも違和感があるときは、ペースを維持するかダウンさせてください。休む勇気も必要です。 ジョギングやランニングを始める際に必要な用具 この章では、ジョギングやランニングを始める際に必要な用具である、シューズとウェアについて解説します。 シューズ 普段履いているスニーカーではなく、必ずジョギングもしくはランニング用のシューズを着用しましょう。望ましいシューズは、衝撃を吸収するクッション性に優れたものや、通気性がよく軽量なものです。 シューズ選びで大切なポイントは、自分のサイズに合ったものを選ぶことです。サイズが合わないシューズでは膝や腰を痛める可能性もあります。 スポーツ用品専門店でスタッフからのアドバイスを受けつつ、実際に試し履きをしてシューズを選びましょう。 ウェア 吸汗速乾性にすぐれた素材のウェアを選びましょう。主流はポリエステル素材のウェアです。 綿素材のウェアは、汗を吸って重くなり、肌に張り付き、冷えを引き起こしやすいため好ましくありません。 走るときのボトムスは、ランニングパンツとランニング用タイツの併用が一般的です。初心者におすすめのランニング用タイツは、骨盤の位置を安定させるタイプです。 シューズ同様、ウェアを選ぶときは、専門店でスタッフに相談しましょう。 ジョギングとランニングの違いを理解して自分に適した運動を実践しよう ジョギングとランニングの違いは、スピードや運動強度などです。両方とも有酸素運動であり、全身持久力向上や脂肪燃焼効果があるため、生活習慣病予防やダイエットなどに役立ちます。 本記事を参考にして、自分に合った運動を実践してみましょう。 ジョギングやランニングを始めて体調不良になったりけがをしたりした場合は、運動を中止し早急に医療機関を受診してください。 当院「リペアセルクリニック」の公式LINEでは、再生医療の情報提供と簡易オンライン診断を実施しておりますので、ぜひご利用ください。 ジョギングとランニングの違いに関するよくある質問 ジョギングとウォーキングの違いは何ですか? ジョギングとウォーキングの大きな違いは、運動強度と足の接地です。 ジョギングの運動強度は6~7メッツ程度であり、ウォーキングは3~4メッツ程度です。 ウォーキングは常に片方の足が地面についていますが、ジョギングは両足が宙に浮いている瞬間があります。そのため、ジョギングの方がウォーキングよりも足腰に負担がかかります。 本記事の「心身に負担をかけないポイント」でも紹介したように、最初はウォーキングから始めてみましょう。 ジョギングとウォーキングを中止すべき症状と受診の目安は? ジョギングやランニングを中止すべき症状は、主に以下のとおりです。 胸痛 動悸 めまいやふらつき 強い関節痛や筋肉痛 これらの症状が出現した場合は、運動を中止し、内科や整形外科を受診しましょう。熱中症や心臓発作、腸脛靭帯炎(ランナー膝)、鵞足炎などを発症している可能性があります。 無理なくジョギングやランニングを続けるポイントは、体調の変化に敏感になることです。 参考文献 (文献1) 健康づくりのための身体活動・運動ガイド2023|厚生労働省 (文献2) なぜ全身持久力が必要なのか-健康と全身持久力の関連性|健康日本21アクション支援システム~健康づくりサポートネット~ (文献3) 運動強度とエネルギー消費量|健康長寿ネット (文献4) ジョギングの効果と方法|健康長寿ネット
2026.02.28 -
- 健康・美容
「筋肉をつけたいけれど運動は苦手なのでEMSを使ってみたい」 「EMSで顔のケアをしたい」 「EMSは本当に効果があるの?」 EMSの使用を検討している方は、効果の有無や危険性について気になるところでしょう。 EMSは正しく使うことで一定の効果は得られますが、効果には個人差があります。 本記事では、EMSの効果や目的別の使い方、効果が出るまでの期間などについて解説します。 効果的にEMSを使うためにも、ぜひ最後までご覧ください。 当院「リペアセルクリニック」の公式LINEでは、再生医療の情報提供と簡易オンライン診断を実施しております。 筋力低下による関節痛や慢性疼痛などお悩みの方は、ぜひ公式LINEにご登録ください。 EMSとは EMS(Electrical Muscle Stimulation)とは、電気刺激によって筋肉を収縮させる技術です。パッドを装着して筋肉に電気刺激を与えるトレーニング機械もEMSと呼ばれます。EMSは自発的に体を動かせない方や運動が制限されている方も、短時間かつ低負荷で筋肉を鍛えられるツールです。(文献1) EMSは低周波治療器と混同されがちですが、両者には明確な違いがあります。EMSは美容やボディメイク、筋力強化などの目的で使われます。これに対して低周波治療器は、厚生労働省から正式に医療機器としての認可を受けており、疼痛(とうつう)の緩和や治療を目的とするものです。 低周波治療器に関しては、以下の記事で詳しく解説していますので、あわせてご覧ください。 EMSの効果 EMSの主な効果は、皮膚に近い浅い筋肉への刺激です。例としては、表情筋を鍛えることによる顔のケアや、腹筋や二の腕など気になる部分の引き締めなどがあげられます。 EMSトレーニングで血管内皮機能の向上が見られたとの研究結果も示されています。(文献2) EMSの課題は、体幹や骨盤周囲にある深い筋肉(腹横筋や腸腰筋など)への刺激でした。 2025年には、金沢大学の研究により、干渉低周波と呼ばれる独自の電気刺激が深い筋肉への有効な刺激になる可能性があると示されました。(文献3)(文献4) この研究で得られた知見は、EMSの効果がさらに拡大される可能性を示しています。例としては、高齢者の転倒予防や体幹機能改善などがあります。 EMSで効果が出やすい人と出にくい人の違い EMSの効果発現は、使用者の体質に深く関与します。中でも主な要因の1つが、皮下脂肪の厚みです。 脂肪は筋肉に比べて電気抵抗が極めて高く、絶縁体に似た機能があります。皮下脂肪が厚い方の場合、家庭用EMSでは電流が筋肉まで十分に届かず、筋収縮が起きにくいケースも少なくありません。(文献5) 脂肪が薄い方や一定の筋肉量がある方は、電気刺激が筋肉に伝わりやすいため、効果が出やすい傾向にあります。 肌の水分量も、EMSの効果に関する重要な因子です。乾燥した肌は電気を通しにくく、刺激が表面に集中して痛みを感じやすい特徴があります。(文献6) また、適切に保湿された肌は深部まで電流が浸透するため、効果が出やすい傾向にあります。 EMSで効果が出るまでの期間 EMSで効果が出るまでの期間には個人差があります。早ければ2週間程度で効果が出る場合もありますが、1カ月〜2カ月程度かかる場合もあります。 数回の使用で「効果が出ない」と判断するのは好ましくありません。 取扱説明書をよく読み、正しい方法で一定期間継続して使用しましょう。 また、ウォーキングやストレッチ、筋力トレーニングなど、適度な運動を取り入れると効果が出やすいとされています。 ただし、医師から運動を禁止されている方は、指示に従ってください。 【目的別】EMSの使い方 EMSの使い方は目的により異なります。この章では、以下の2つに関して解説します。 筋力アップ 顔のたるみや小じわなどのケア 筋力アップ 筋力アップを目的にEMSを使用するときのコツは、筋肉が力強く収縮し、少しきついと感じる強さまで出力を上げることです。 腹部や太ももなどの大きな筋肉を鍛えたい場合は、筋肉の端から端までを挟むようにパッドを装着しましょう。 スクワットや腕立て伏せ、腹筋などの自重トレーニングと併用すると、筋力アップ効果が高まります。 顔のたるみや小じわなどのケア 顔のたるみや小じわなどをケアするときは、必ず顔専用モードを使いましょう。顔の筋肉(表情筋)は非常に薄いため、EMSによる刺激が肌トラブルを引き起こす可能性があるためです。 EMS使用前には、摩擦を防ぐために必ず顔を保湿しましょう。EMS用の保湿剤がある場合は、取扱説明書に従って使用してください。 顔のケアでEMSを使うときは、滑らせるようにやさしく密着させて動かしましょう。目の周りやのどぼとけ(甲状腺付近)など、使用してはいけない部位を事前に把握しておくことも必要です。 EMSの効果を感じにくい5つの原因 筋肉を刺激し、筋力アップや顔のケアなどに使われるEMSですが、使用する方や使用方法によっては効果を感じにくい場合があります。 主な原因としてあげられるのは、以下の5点です。 出力や周波数が合っていない パッドの装着位置や方法に誤りがある 使用頻度が不適切である 過度に効果を期待している 生活習慣改善が伴っていない 1:出力や周波数が合っていない 出力が不十分だったり周波数が低すぎたりする場合は、筋肉への刺激・効果を感じにくくなります。 ただし、「刺激を強くすれば良い」と考えて、自己判断で調整するのは逆効果です。取扱説明書をよく読んで、必要な出力レベルや周波数を設定した上で使用してください。 2:パッドの装着位置や方法に誤りがある 筋肉には、モーターポイントと呼ばれる電気刺激に反応しやすい部位が存在します。(文献7) EMSのパッドをモーターポイントから離れた場所に装着した場合は、効果を実感しにくくなります。電気刺激に反応する場所に届いていない可能性が高いためです。 また、パッド装着部位の皮膚が乾燥している場合も電気が通りにくく、効果が出にくい傾向にあります。 3:使用頻度が不適切である 「思い出したときだけEMS機器を使う」「数回で使用をやめてしまう」といった不適切な使用頻度では効果が出にくいです。 逆に、早く結果を出そうと「毎日・長時間」使いすぎるのも好ましくありません。筋力アップのためには、筋肉を使用したあとに一定の回復期間が必要であるためです。 効果を実感するためにも、取扱説明書をよく読み、メーカーが推奨する使用頻度とスケジュールを守りましょう。 4:過度に効果を期待している EMSの主な役割は、筋肉に刺激を与えることによる収縮運動のサポートです。 「EMSは痩せる」といった過度な期待は好ましくありません。筋肉を動かして鍛えるサポートできますが、使用するだけで体重が劇的に減少するものではないことを理解しておきましょう。 EMSを使って体重を減少させたい場合は、生活習慣改善も必要です。 5:生活習慣改善が伴っていない EMSで筋肉を動かすだけで生活習慣改善が伴わない場合は、十分な効果を得にくいです。 EMSを使いつつも、高カロリーな食事や運動不足が続くと、体型改善の可能性は低いといえます。 EMSを「運動のきっかけ」と捉え、バランスの良い食事やウォーキングおよびストレッチといった運動を組み合わせることで、効果が出やすくなります。 【逆効果?】EMSの使用におけるリスク さまざまな効果があるとされるEMSですが、副作用や不快感、皮膚トラブルといったリスクも少なくありません。 この章で詳しく解説します。 副作用・不快感のリスク 首に当てるタイプのEMS美顔器を使用していたときに、めまいや吐き気、失神といった症状が発生した事例がありました。失神により転倒し、けがをするリスクも少なくありません。(文献8) 首には副交感神経の一部である、迷走神経が存在します。迷走神経が電気刺激を受けると自律神経に影響し、めまいや吐き気が生じる可能性があります。 皮膚トラブルのリスク EMS使用後に皮膚トラブルが生じるリスクも少なくありません。 主な事例としては、「顔にあざができた」「パッド装着部位にやけどを負った」などがあげられます。(文献9)(文献10) 腹部に水ぶくれができたケースもありました。このケースは、EMSに微細な損傷があり、その影響で通常よりも強い電気刺激が加わったことが原因と考えられています。(文献11) EMSの使用を避けるべきケース EMSの使用を避けるべき方は主に以下のとおりです。 ペースメーカーや心電計を体内に埋め込んでいる方 医師に運動を禁じられている方 子どもおよび乳幼児 以下の状況にあてはまる方は、使用前に医師へ相談しましょう。 悪性腫瘍や心疾患、糖尿病性神経障害がある方 妊娠中の方 血圧に異常がある方 体温が38度以上の方 EMSの効果やリスクを理解して正しく活用しよう 本記事ではEMSの効果を中心に、目的別の使い方やリスクなどを紹介しました。 EMSの効果は、電気刺激による筋力アップや顔のケアなどです。運動が制限されている方も、正しく使うことで筋力アップが期待できます。しかし、装着するだけで効果が出るものではありません。正しい方法で継続して使うことにより効果が期待できるものです。 リペアセルクリニックでは、公式LINEやメール相談、オンラインカウンセリングを実施しております。筋力低下による関節痛や慢性疼痛でお悩みの方は、お気軽にお問い合わせください。 EMSの効果に関するよくある質問 EMSは効果なしと消費者庁が表明しているのは本当ですか? 消費者庁はEMSの効果には言及していません。しかし、2020年12月に1社、2021年6月に1社、景品表示法に基づく措置命令を出しています。内容は、課徴金納付や再発防止策を講じる命令などです。(文献12)(文献13) 措置命令が出された理由は、EMSの電気刺激によって食事制限や運動をせずにお腹痩せが可能であると表示していたことです。 EMSで筋肉が溶けるとの噂は本当ですか? EMS使用により筋肉が溶けるといった医学的根拠および事例は示されていません。 使用後に筋肉痛や体のだるさなどが生じる場合もありますが、これらは通常の筋肉疲労であることがほとんどです。不適切な使用方法により筋肉痛や筋肉疲労が強くなる場合も考えられますが、筋肉が溶けるといった医学的リスクはかなり低いと考えて良いです。 家庭用EMSと医療用EMSの効果の違いは? 家庭用EMSとは、文字通り家庭での使用を目的とするEMSです。詳細は、安全性に関する自主基準によって定められています。(文献14) 医療用EMSは、家庭用EMSよりも高周波・高出力であり、インナーマッスルと呼ばれる体の深部にある筋肉までアプローチ可能です。 また、医療用EMSは医療機器の1つです。医療機器に関する定義は、「医薬品、医療機器等の品質、有効性及び安全性の確保等に関する法律」第2条第4項に示されています。(文献15) 医療機器はクラスⅠからクラスⅣまでの分類があり、医療用EMSはクラスⅡ(管理医療機器)に該当します。クラスⅡとは、不具合が生じた場合でも、人体へのリスクが比較的低いと考えられるものです。(文献16) 参考文献 (文献1) EMS(神経筋電気刺激)による目元の加齢変化改善効果|診療と新薬 (文献2) 骨格筋への電気刺激はどこまで運動の代替となるか 応用可能性の検証|デサントスポーツ科学 (文献3) 深層筋に効く!筋電気刺激(EMS)の新たな可能性|金沢大学 (文献4) Increased deep muscle activity with interference low-frequency electrical muscle stimulation: evaluation by positron emission tomography|European Journal of Applied Physiology (文献5) The effect of subcutaneous fat thickness on the efficacy of transcutaneous electrical stimulation|IEEE Xplore® (文献6) Skin Membrane Electrical Impedance Properties under the Influence of a Varying Water Gradient|Biophysical Journal (文献7) 【腓腹筋のモーターポイント】運動器エビデンス|日本離床学会 (文献8) 家庭用EMS美顔器に係る事故に関する情報提供 |消費者安全調査委員会 (文献9) 家庭用EMS美顔器の使用には注意が必要です~あざや体調不良になることも~|東京くらしWEB (文献10) EMSベルトを使用するにあたって(注意喚起)|独立行政法人製品評価技術基盤機構 (文献11) 腹部に水膨れができたEMS機器|独立行政法人国民生活センター (文献12) 株式会社TBSグロウディアに対する景品表示法に基づく措置命令について|消費者庁 (文献13) 株式会社DINOS CORPORATIONに対する景品表示法に基づく課徴金納付命令について|消費者庁 (文献14) 家庭用EMS機器の安全性に関する自主基準|日本ホームヘルス協会 (文献15) 医薬品、医療機器等の品質、有効性及び安全性の確保等に関する法律|e-GOV法令検索 (文献16) 医療機器とは|独立行政法人医薬品医療機器総合機構
2026.02.28 -
- 脊椎
- 脊椎、その他疾患
激しい腰痛や発熱を伴う化膿性脊椎炎が疑われた際、MRIは診断において極めて重要な役割を果たす検査です。レントゲンでは判別困難な初期の炎症も、MRIなら高い精度で捉えられるためです。 本記事では、化膿性脊椎炎におけるMRI診断の有用性、具体的な画像所見の意味、CTとの使い分け、治療後の経過観察について解説します。 ただし、画像検査の結果だけで自己判断はできません。 実際の診断は、患者の自覚症状や血液検査、細菌培養の結果などを踏まえた総合的な判断によって行われる点に注意が必要です。 当院「リペアセルクリニック」の公式LINEでは、再生医療の情報提供と簡易オンライン診断を実施しております。 化膿性脊椎炎について気になる症状がある方は、ぜひ一度公式LINEにご登録ください。 化膿性脊椎炎はMRIで診断可能 化膿性脊椎炎の診断において、MRIは中心的な役割を担うと位置づけられている画像検査です。 発症初期の段階から病変を確認できるため、早期治療の開始に役立ちます。 一方で、検査のタイミングによってはMRIのみで確定することが難しいケースも存在します。 化膿性脊椎炎について詳しく知りたい方は、以下の記事もあわせてご覧ください。 化膿性脊椎炎をMRIで評価する診断上のポイント 化膿性脊椎炎の診断においてMRIが優先される最大の理由は、感度の高さです。 脊椎感染の診断において、MRIは高い精度を示すとされており、感度78~90%、特異度60~90%という報告があります。(文献1) 一方、発症早期などは所見が明確でないケースもあるため、症状や血液検査、培養結果とあわせて総合的に判断します。 一般的に、単純X線(レントゲン)検査では、発症後2〜3週間が経過して骨の破壊が進行しなければ異常を捉えることが困難とされています。 これに対してMRIは、発症から数日程度の早期であっても、骨髄の浮腫や炎症性変化を捉えやすい点が特徴です。 椎間板や周囲の軟部組織(筋肉・硬膜外腔)の状態を同時に評価できる点も、他の検査にはない強みです。(文献1)(文献2) MRI単独では確定診断できないケース MRIは優れた検査ですが、発症直後は画像上の変化が明確に現れない「MRI delay」と呼ばれる現象が生じる場合があります。(文献3) 画像に異常が見られないものの強い症状が続く場合は、数日後に再検査を行い、経過を確認することもあります。 また、画像所見が腫瘍や結核性脊椎炎と類似している場合、画像のみで病名を特定することはできません。 診断の精度を高めるため、血液検査での炎症反応(CRPや白血球数)の確認や、血液・病変部からの細菌培養検査の結果と併せて判断されます。 化膿性脊椎炎におけるMRIとCTの違い MRI検査とCT検査は、それぞれ得意とする評価対象が異なります。 CT検査は、骨の破壊や石灰化の程度、骨構造の変形といった骨性変化の評価に優れた検査です。 一部の症例では、椎体内や周囲組織にガス像(組織内の気体)を認めることがあり、CTはこうした所見の確認にも有用です。なお、椎間板内ガスは変性所見としてみられることもあり、感染を否定する所見ではありません。また、MRI検査が禁忌(ペースメーカー装着など)の場合には、CTが代替検査として選択されます。 一方、発症早期の炎症や骨髄内の浮腫といった微細な変化の確認にはMRIが適しています。 椎体だけでなく、椎間板や傍椎体軟部組織、硬膜外腔まで広範囲に評価できるため、膿瘍の形成や神経圧迫の有無を確認する上で重要な役割を担うのです。 このように、CTは骨構造の詳細な評価に、MRIは炎症や軟部組織の広がりの把握に強みがあり、臨床状況に応じて使い分けられます。 化膿性脊椎炎のMRI所見でわかること MRI検査では、炎症や感染がどの部位に、どの程度の範囲まで及んでいるかを評価できます。評価の中心となるのは、椎体、椎間板、そして周囲の軟部組織です。 なお、画像上の病変の広がりは痛みの強さと必ずしも比例せず、あくまで客観的な病態を把握するための情報として扱われます。 椎体に現れるMRI所見の特徴 化膿性脊椎炎の典型的な所見として、感染を起こした椎体の信号変化が挙げられます。基本的なパターンとして、T1強調画像で「低信号」、T2強調画像やSTIR(脂肪抑制画像)で「高信号」を示すことがあります。(文献4) これらは骨髄内が炎症によって浮腫(むくみ)を起こしている状態を反映したものです。炎症が進行している場合、造影MRIにより炎症部位の血流増加や膿瘍の境界が確認されることもあります。 椎間板・周囲組織の特徴 化膿性脊椎炎の特徴は、椎体の炎症が椎間板に及ぶことが多い点です。 脊椎腫瘍などの場合は椎間板が侵されにくい傾向にありますが、化膿性脊椎炎では隣接する椎体と椎間板の変化がセットで現れることが多く見られます。 さらに、背骨の周囲に膿が溜まる「傍椎体膿瘍」や、神経の通り道に膿が入る「硬膜外膿瘍」の有無も確認されます。 これら周囲組織への影響は、重症度の判定や緊急手術の必要性に直結する重要な所見です。 化膿性脊椎炎におけるMRI鑑別診断の考え方 MRIで異常が見つかっても、細菌による化膿性であるとは直ちに識別できません。他の疾患と区別するには、MRI所見に加え、症状や血液検査、経過を含めた総合的な判断が行われます。 MRI所見による鑑別の評価軸 鑑別を行う際は、以下の3点を統合的に評価します。 椎間板:破壊の有無や信号強度の変化 周囲軟部組織:膿瘍の形成範囲や境界の明瞭さ 椎体:信号変化のパターンと破壊の形態 これらを分析することで、細菌感染なのか、それ以外の病態なのか絞り込んでいきます。(文献4) 他疾患と判別するための判断軸 たとえば、結核菌による「結核性脊椎炎」は、化膿性に比べて椎間板が比較的保たれやすく、複数の椎体に飛び火するように病変が見られるのが特徴です。 また、「圧迫骨折」による変化の場合は、周囲の軟部組織に膿瘍が形成されることはほとんどありません。 このように、MRI所見は似た症状を持つ疾患を判別するための、重要な手がかりとなります。 化膿性脊椎炎治療後にMRIで評価するポイント 治療開始後のMRIは、主に抗菌薬の効果判定や合併症の有無、経過の確認を目的として行われます。 注意すべきは、症状が改善していてもMRI上の異常所見が残ることは珍しくない点です。 これは、感染の制御と組織修復の進行が必ずしも一致しないためです。 治療効果の確認 治療後のMRIでは、初期に見られた病変の範囲が縮小しているか、あるいは新たな部位への進展がないかを確認します。とくに、新たな神経圧迫の有無や膿瘍の拡大がないかを評価します。 なお、治療初期には一時的に画像所見が悪化して見える「Lag現象(タイムラグ)」が生じることがあります。(文献5)これは感染の制御と画像所見の改善に時間差が生じるためで、画像所見は血液検査(CRPなど)の改善より遅れて変化することがあります。そのため、症状や検査結果を踏まえた総合的な判断が行われます。 化膿性脊椎炎の治療について知りたい方は、あわせてご覧ください。 合併症の有無 治療中であっても、傍椎体膿瘍や硬膜外膿瘍の進展により神経圧迫が生じ、麻痺などの神経症状を来す可能性があります。 MRIでは、こうした新たな合併症の発生がないかを確認します。これにより、神経障害の進行を防ぐための適切な対応につなげます。 後遺的変化の把握 炎症が収まった後も、MRIには骨の破壊痕や変形が残ることがあります。 細菌は死滅しても、破壊された椎体や椎間板に構造的な変形が残り、完全には元の形態へ戻らない場合もあります。 この構造的なダメージが、感染症としての治療が終了した後に残る慢性的な腰痛や不安定感の原因となります。 MRIで化膿性脊椎炎か診断し次の治療につなげよう MRI検査によって化膿性脊椎炎と診断された場合、入院による抗菌薬投与と安静が治療の原則です。 早期に感染を食い止めることが、脊椎の破壊を最小限に抑える鍵となります。 しかし、抗菌薬によって感染がコントロールされた後も、骨や組織の欠損によって生じる痛みや機能障害に悩まされるケースは少なくありません。 現在は、このような標準的な治療後の組織ダメージに対し、自己の細胞を用いる「再生医療」など、新たな治療選択肢が検討される場合もあります。 感染後の生活の質(QOL)を保つためには、専門医と相談しながら、病期に応じた最適な治療計画を立てることが重要です。 当院「リペアセルクリニック」の公式LINEでは、再生医療の情報提供と簡易オンライン診断を実施しております。化膿性脊椎炎の治療法についてお悩みの方は、ぜひ一度公式LINEにご登録ください。 化膿性脊椎炎のMRI診断に関するよくある質問 化膿性脊椎炎の完治期間はどのくらいですか 一般的に、化膿性脊椎炎の治療には数カ月から半年以上の長期間を要します。 抗菌薬は、6週間以上の投与が推奨されています。 ただし、画像上で炎症所見が消失するタイミングと、患者本人が痛みを感じなくなる状態は必ずしも一致しません。組織の破壊が強い場合は、痛みが残ることもあります。 完治までの期間は感染の程度や全身状態による個人差が大きいため、主治医による段階的な評価が必要です。 治療期間の目安については、以下記事もご参照ください。 腰椎MRIでわかる疾患は? 腰椎のMRI検査では、化膿性脊椎炎以外にも多くの疾患を特定できます。 代表的な疾患として、腰椎椎間板ヘルニア、腰部脊柱管狭窄症、脊椎腫瘍、脊髄腫瘍、圧迫骨折、そして結核性脊椎炎などがあります。 MRIはレントゲンでは写らない神経や椎間板の状態を鮮明に映し出すため、腰痛の根本原因を特定する上で欠かせない検査です。 ただし、画像所見だけで確定診断ができるとは限らず、臨床症状や検査結果と併せて判断されます。 参考文献 文献1 Diagnosis and Management of Osteomyelitis 文献2 化膿性脊椎炎|一般社団法人日本脊髄外科学会 文献3 化膿性脊椎炎[私の治療]|日本医事新報 文献4 化膿性脊椎炎・椎間板炎・椎体炎のMRI画像診断のポイント!|画像診断まとめ 文献5 MR Appearances of the Temporal Evolution and Resolution of Infectious Spondylitis
2026.02.28 -
- その他、整形外科疾患
モーラステープは痛みや炎症の鎮痛目的で使用される貼付薬です。処方箋が必要な医薬品ですが、市販で購入できるのか気になる方も多いでしょう。 結論、モーラステープは医療用医薬品のため市販では取り扱われていませんが、似た成分を持つ貼付薬であれば入手可能です。 本記事では、モーラステープにおける市販で購入の有無を解説します。同一成分を含む市販薬や代用として使われる有効成分についてもまとめているので、病院を受診せずモーラステープを購入したい方はぜひ参考にしてください。 当院「リペアセルクリニック」の公式LINEでは、再生医療の情報提供と簡易オンライン診断を実施しております。モーラステープと同一成分の市販薬を使用しても痛みが続きお悩みの方は、ぜひ一度公式LINEにご登録ください。 モーラステープは市販で購入できない モーラステープは、薬局などで市販購入できません。市販で購入できない理由は、モーラステープが医療用医薬品になるためです。 医療用医薬品とは、医師の診断をもとに処方箋が発行され、供給される医薬品をいいます。(文献1)例えば、坐骨神経痛や腱鞘炎、変形性関節症などを引き起こし、専門機関を受診した場合にモーラステープは入手できます。 一般の方が薬局などで購入できる一般用医薬品と異なり、モーラステープは処方箋なしに入手ができない医薬品です。 したがって、モーラステープを購入したい場合は、専門機関への受診が必要です。 モーラステープと同一成分を含む市販薬 モーラステープは処方箋が必要な医療用医薬品ですが、一部のケトプロフェンパップは市販で購入できる場合があります。ケトプロフェンパップとは、モーラステープに配合されている「ケトプロフェン」と呼ばれる成分が含まれている一般用医薬品です。 ケトプロフェンパップはモーラステープと同じ成分だけでなく、同様の効果が期待できます。主に、ドラッグストアや薬局などで購入できるため、モーラステープと同一成分を含む市販薬を検討している方に適しています。 モーラステープの代用として使われる市販薬の有効成分 モーラステープの代用として使用される有効成分は、いくつかあります。有効成分の特徴を理解しておくと、自身に適した市販薬を見つけられます。 ここでは、モーラステープの代用として使われる市販薬の有効成分を解説するので、参考にしてください。 ケトプロフェン ケトプロフェンは、非ステロイド系の鎮痛消炎剤(NSAIDs)です。炎症部位に直接作用し、関節痛や腱炎などの慢性的な炎症性疾患に使われることが多い成分です。 ケトプロフェンには、次の鎮痛・消炎と関節リウマチにおける関節局所の鎮痛の効能・効果が期待できます。 腰痛症(筋・筋膜性腰痛症、変形性脊椎症、椎間板症、腰椎捻挫) 変形性関節症 肩関節周囲炎 腱鞘炎 腱周囲炎 上腕骨上顆炎(テニス肘など) 筋肉痛 外傷後の腫脹・疼痛 ケトプロフェンは、1日1回患部に貼ります。ただし、ケトプロフェンは妊婦や小児の使用はできません。ケトプロフェンは、関節リウマチや変形性関節症など、炎症が強いケースに向いています。 ロキソプロフェンナトリウム水和物 ロキソプロフェンナトリウム水和物は、非ステロイド性抗炎症薬(NSAIDs)の一種です。一般的には飲み薬として知られていますが、貼り薬としても製剤されています。 ロキソプロフェンナトリウム水和物の主な効果・効能は、以下のとおりです。 変形性関節症の消炎・鎮痛 筋肉痛の消炎・鎮痛 外傷後の腫脹・疼痛の消炎・鎮痛 ロキソプロフェンナトリウム水和物は、炎症や外傷後の腫れ、痛みに対して、1日1回患部に貼ります。外傷後の腫れや、筋肉痛にも使いやすい成分です。 フェルビナク フェルビナクは、非ステロイド性抗炎症薬(NSAIDs)の一種です。炎症の原因となるプロスタグランジンの合成を阻害し、炎症を抑えて鎮痛・抗炎症作用の働きが期待できます。 フェルビナクは以下の疾患の鎮痛・消炎効果が見込めます。 変形性関節症 肩関節周囲炎 腱鞘炎 腱周囲炎 上腕骨上顆炎(テニス肘など) 筋肉痛 外傷後の腫脹・疼痛 フェルビナクには貼るタイプだけでなく塗り薬タイプもあり、腰痛や肩こりなど、局所的な痛みに効果的です。 ジクロフェナクナトリウム ジクロフェナクナトリウムは、非ステロイド性抗炎症薬(NSAIDs)の一種で、ボルタレンの有効成分です。鎮痛・抗炎症作用が強い点が特徴です。 ジクロフェナクナトリウムには、以下の疾患の鎮痛・消炎効果が期待できます。 腰痛症 肩関節周囲炎 頸肩腕症候群および腱鞘炎 ジクロフェナクナトリウムは、1日1〜2枚を患部に貼り、24時間毎に貼り替えることがポイントです。また、ほかの消炎鎮痛剤との併用は、できる限り避けましょう。 モーラステープと市販テープの違い モーラステープと市販テープには、次の違いがあります。 モーラステープ 市販テープ 区分 医療用医薬品 一般用医薬品 成分 ケトプロフェン ケトプロフェン ロキソプロフェンナトリウム水和物 フェルビナク ジクロフェナクナトリウム など 分類 NSAIDs(非ステロイド性消炎鎮痛薬) NSAIDs(非ステロイド性消炎鎮痛薬)など 購入先 医師の診断のもとに発行される処方箋が必要 ドラッグストアや薬局 使用目的 医師が診断した病態の痛み 炎症の治療 痛みのセルフケア 使用回数 1日1回 1日1~2回 モーラステープと市販テープの主な違いは、購入先と使用目的です。市販テープは成分や鎮痛作用の強さに違いがあるため、自身の症状から適切なものを選びましょう。 モーラステープではなく市販薬がおすすめの人 人によっては、モーラステープではなく市販薬がおすすめな場合があります。どちらが自分に適しているかお悩みの場合は、それぞれの理解を深めておくことが大切です。 ここでは、市販薬がおすすめの人を紹介します。モーラステープと市販薬どちらにすべきかお悩みの方は、参考にしてください。 光線過敏症の副作用が心配な方 モーラステープには、光線過敏症のリスクが生じるため、心配な場合は市販薬がおすすめです。光線過敏症とは、湿布薬などの外用薬を貼った部分に日光が当たった際、水ぶくれやかゆみなどの皮膚症状があらわれることです。 モーラステープでは、光線過敏症の副作用リスクが報告されています。屋外での活動が多い方や紫外線が強い夏場などは、モーラステープではなく、市販薬を検討するのも選択肢の1つです。 痛みが軽度で日常生活に支障が出ていない人 痛みが軽度の場合、市販テープで様子を見るのも選択肢の1つです。モーラステープは炎症を起こしている患部に直接届いて、痛みや腫れを強力に抑えてくれる働きが期待できます。 一般的に、モーラステープといった医療用医薬品は治療のために処方されます。対して、市販薬は症状の緩和が目的です。軽い肩こりや筋肉痛程度の痛みで湿布薬を貼る場合は、市販薬で様子を見るのをおすすめします。 すぐに入手したい人 慢性的な痛みに悩みを抱え、すぐに入手したい人は市販薬の利用が適しています。モーラステープは処方薬になるため、病院で受診しなければ入手できません。 時間外ですぐに受診が難しい場合は、モーラステープに類似した効果が期待できる湿布薬を市販で購入するのがおすすめです。ただし、市販薬は一時的な鎮痛が目的になります。応急処置として市販薬を使用し、速やかに専門機関へ受診しましょう。 市販薬を使って痛みが続く場合は受診を検討するのも手段の1つ 市販薬で様子を見るのも手段の1つですが、痛みが続く場合は専門機関への受診を検討しましょう。一般用医薬品は、自己判断で使用を続けてはいけません。 筋肉痛や関節痛などが原因ではなく、ほかの疾患を引き起こしている可能性も十分考えられます。痛みを放置すると、悪化する可能性もあり、治療に時間がかかってしまう可能性があります。 腰痛や関節痛、疼痛など慢性的な痛みにお悩みの方は、使用を中止して専門機関へ受診しましょう。 当院「リペアセルクリニック」の公式LINEでは、再生医療の情報提供と簡易オンライン診断を実施しております。モーラステープと同一成分の市販薬を使用しても痛みが続きお悩みの方は、ぜひ一度公式LINEにご登録ください。 モーラステープと市販薬どちらがよいか判断の上適切な治療を受けよう モーラステープは、医療用医薬品になるため市販では購入できず、医師の診断のもと処方箋が必要になります。ただし、モーラステープに配合されている「ケトプロフェン」と呼ばれる成分が含まれているケトプロフェンパップは、市販で購入可能です。 モーラステープと市販テープの違いは、主に使用目的になります。症状の緩和には、目的に適した医薬品を選ぶことが大切です。 当院「リペアセルクリニック」の公式LINEでは、再生医療の情報提供と簡易オンライン診断を実施しております。モーラステープと同一成分の市販薬を使用しても痛みが続きお悩みの方は、ぜひ一度公式LINEにご登録ください。 モーラステープと市販薬に関するよくある質問 モーラステープでかぶれた場合におすすめの市販薬は? モーラステープでかぶれが出た場合、刺激が弱いタイプの湿布薬を選ぶのがおすすめです。刺激が弱いといわれる成分は、以下のとおりです。 サリチル酸メチル フェルビナク ロキソプロフェンナトリウム水和物 サリチル酸メチルは15歳未満の方でも使用できる有効成分になるため、かぶれにくい可能性があります。ただし、粘着剤や貼る時間、部位などによってもかぶれやすさは異なります。 自身に適した市販薬がわからない場合は、専門機関に相談するのがおすすめです。 モーラステープや市販薬の副作用は? モーラステープや市販薬の副作用は、以下のとおりです。 発疹 かゆみ 水ぶくれ 色素沈着 また、有効成分によってはアナフィラキシーショックや光線過敏症、アスピリン喘息などの副作用も報告されています。妊婦や15歳未満の使用は安全性が確認されていないため、自己判断での使用は避けましょう。 モーラステープはネットで販売していますか? モーラステープは、ネットでも販売されていません。ネットで購入できるのは、ケトプロフェンパップやロキソプロフェンなど、類似成分の一般用医薬品です。 モーラステープは医師の診断の上、処方箋を持って調剤薬局で受け取るのが一般的です。ネットでモーラステープは入手できないため、類似品と勘違いして購入しないよう注意しましょう。 参考文献 (文献1) 医療用医薬品と一般用医薬品の比較について|厚生労働省
2026.02.28