専門医が語る、選ばれる再生医療
の安全性と秘密
【再生医療】治療の新たな選択肢に!
低リスクで元の元気な体に戻る治療法をプロがお話します!
なぜ!?当院が選ばれるのか??
そこには幹細胞の強さに秘密があった!!
独自の培養技術について詳しく解説を行います。
症例紹介
-
- 半月板の症例
- 関節の症例
- 幹細胞治療の症例
剣道復帰を果たした60代男性の左膝半月板再生治療 「剣道を続けられなくなるのが一番つらかった」——そう語るのは、左膝半月板損傷に悩む60代男性です。踏み込むたびに走る激痛で、長年続けてきた剣道を断念せざるを得ませんでした。治療前の痛みは10段階中8。しかし"リペア幹細胞"による治療を受けた結果、1年後には痛みが10段階中0.5まで改善。今では剣道にも復帰し、2万歩歩いても痛みが出ない生活を取り戻しています。 治療前の状態 半年前から左膝に痛みを感じ始めた 近隣の整形外科で左膝半月板損傷と診断 ヒアルロン酸注射を受けるも効果は限定的で、主治医から関節鏡手術を提案されていた 10段階中8の痛み。3000歩歩くと痛みが出現し、剣道の踏み込み動作ができなくなっていた この患者様は長年剣道を続けてこられましたが、半年前から左膝に痛みを感じるようになりました。特に踏み込み動作で強い痛みが走り、剣道の継続が困難に。近隣の整形外科を受診したところ左膝半月板損傷と診断されました。 ヒアルロン酸注射による治療を受けましたが、効果は限定的で剣道への復帰のめどは立ちませんでした。主治医からは関節鏡手術を提案されましたが、半月板を切除すると将来的に変形性関節症へ進行するリスクがあることを知り、半月板を温存できる治療法を探していました。そんな折、以前当院で治療を受けたご友人の紹介で来院されました。 "リペア幹細胞"とリペアセルクリニックの特長 MRI所見 MRIにて半月板の損傷を認めます <治療内容>2500万個の"リペア幹細胞"を計3回投与 左膝に2500万個の"リペア幹細胞"を計3回投与しました。 治療後の変化 1年後の診察時に大幅な改善を確認 痛みが10段階中8から0.5へ改善。2万歩歩いても痛みが出なくなった 剣道やスクワットができるようになり、アクティブな生活を取り戻した 治療から1年後、患者様の痛みは10段階中8から0.5へと劇的に改善しました。「今は痛みはほとんどなくなり、剣道やスクワットもできています。以前は3000歩歩くと痛みが出ていましたが、今は2万歩歩いても痛みが出ません」と笑顔で話してくださいました。 治療前は「剣道を続けられなくなるのが一番つらい」と不安を抱えていた患者様。手術を回避しながら半月板を温存し、将来の変形性関節症への進行を予防しつつ、大切な剣道への復帰を果たすことができました。
2026.01.26 -
- 股関節の症例
- 関節の症例
- 幹細胞治療の症例
痛みゼロの日常を取り戻した40代女性の股関節再生治療 「糖尿病と透析があるので感染が怖かったですが、小さな傷と注射だけで安全に治療できたので良かったです。」週4回の人工透析を受けている40代女性が、安堵の表情でお話しくださいました。右変形性股関節症による5年間の股関節痛に悩まされてきた患者様は、治療前10段階中5だった痛みが、"リペア幹細胞"治療から1年後には0に。持病を抱えながらも、痛みのない日常への希望が見えてきました。 治療前の状態 5年前から右股関節の痛みが始まり、徐々に悪化 整形外科で臼蓋形成不全による変形性股関節症と診断 糖尿病性腎不全により週4回の人工透析を継続中 40代と若いため人工関節には早すぎる年齢 臼蓋形成不全とは、骨盤側の受け皿(臼蓋)が浅く、大腿骨頭へのかぶりが不十分な状態です。荷重が一部に集中するため軟骨がすり減りやすく、患者様は年々強まる痛みに苦しんでいました。透析の影響で使える内服薬も限られ、痛みのコントロールが難しい状況が続いていました。 臼蓋形成不全の治療では、骨盤の骨を切って臼蓋の屋根を深くする骨切り術が選択肢となる場合があります。しかし、人工透析中の患者様にとって、侵襲の大きな手術は感染症や出血、骨癒合不全といった合併症のリスクが高く、実施は困難でした。人工関節置換術も耐用年数の問題から40代では現実的ではなく、患者様は治療の選択肢がないまま痛みと向き合い続けていました。 "リペア幹細胞"とリペアセルクリニックの特長 MRI・レントゲン所見 レントゲンにて関節の狭小化を認めます <治療内容>"リペア幹細胞"を2億個投与 右股関節に1億個の"リペア幹細胞"を計2回投与しました。 治療後の変化 初回投与後1年で効果を実感 痛みが10段階中5から0へ改善 長距離歩行時の重たい感じのみで、日常生活に支障なし 初回投与から1年が経過した時点で、治療前10段階中5だった痛みは0まで改善しました。長い距離を歩いても股関節が重たく感じる程度となり、患者様は「劇的な改善」と表現されるほどの変化を実感されています。 治療前、患者様は「糖尿病と透析があるので感染が怖い」という不安を抱えていました。しかし、小さな傷と注射のみで済む低侵襲な"リペア幹細胞"治療により、大きな手術を避けながら5年間続いた股関節痛から解放されました。持病があっても安全に受けられる治療に出会えたことで、患者様の表情には明るさが戻っています。 「もう歩けない…」そんな絶望から、わずか数ヶ月で痛みが完全に消失した変形性股関節症の患者さん。手術に頼らない再生医療で、歩幅を広げて自然に歩けるまで回復した驚きの実例をご覧ください。 https://www.youtube.com/watch?v=R2PSog7tpiU
2026.01.23 -
- ひざ関節の症例
- 関節の症例
- 幹細胞治療の症例
- PRP治療の症例
痛みのない快適な歩行を取り戻した70代女性の両膝再生治療 突然の右膝激痛で歩行困難となり、さらに3年間続く左膝の痛みにも悩まされていた70代女性の患者様。両膝変形性関節症と右膝半月板損傷の診断を受け、他院でヒアルロン酸注射や関節液除去を試みましたが十分な改善は得られませんでした。当院での"リペア幹細胞"治療により、右膝の痛みは4から0へ完全消失。左膝も追加治療後に痛み0となり、手術を回避しながら快適な日常生活を取り戻されました。 治療前の状態 右膝の突然の激痛で歩行困難に MRI検査で右膝半月板損傷と診断、痛みVAS4 左膝は3年前から痛み、初期〜中期の変形性膝関節症 他院でのヒアルロン酸注射・関節液除去も効果不十分 患者様は、突然右膝に激痛が走り、歩行困難な状態となりました。MRI検査で半月板損傷と診断され、他院でヒアルロン酸注射や関節液除去を繰り返し実施されましたが、十分な改善は得られませんでした。左膝も3年前から慢性的な痛みがあり、初期から中期の変形性膝関節症と診断されていました。 半月板損傷を伴う変形性膝関節症では、ヒアルロン酸注射や関節液除去による症状緩和には限界があります。高齢者の場合、手術に伴うリスクも高くなるため、患者様は手術を避けながら痛みを根本から改善できる治療法を探されていました。 "リペア幹細胞"とリペアセルクリニックの特長 MRI・レントゲン所見 レントゲンにて左膝関節の狭小化を認めます。右膝関節は半月板の損傷が認められます <治療内容>計1億5,000万個の"リペア幹細胞"を両膝へ投与 脂肪採取とPRP投与から治療を開始し、計1億5,000万個の"リペア幹細胞"を両膝へ投与しました。左膝の軽度再発に対しては、追加治療を実施しました。 治療後の変化 "リペア幹細胞"を複数回投与 治療3か月後、右膝の痛みが4から2に改善 治療1年後、右膝の痛みが完全消失、左膝は追加治療後に痛み0 両膝とも痛みがなくなり、快適な日常生活を送れるように 治療開始から3か月後には右膝の痛みが4から2へ改善し、1年後には完全に消失しました。左膝は経過中に軽度の再発がみられたため追加治療を行い、その後は両膝とも痛み0を維持されています。 治療前は「歩くたびに右膝に激痛が走り、日常生活もままならなかった」という患者様でしたが、現在は「右膝の激痛が嘘のように消え、歩くのが楽になりました」と笑顔でお話しくださっています。手術を回避しながら、両膝の痛みから解放された生活を取り戻されました。
2026.01.22 -
- 股関節の症例
- 関節の症例
- 幹細胞治療の症例
人工関節を回避してアクティブな生活を取り戻した70代女性の股関節再生治療 「右も人工関節にするしかないと言われて、もう諦めるしかないのかと思っていました」。10年間の股関節痛に苦しみ、すでに左股関節は人工関節になっていた70代女性の患者様。右変形性股関節症の痛みは10段階中10という激痛で、主治医からは右股関節も人工関節を勧められていました。しかし、"リペア幹細胞"による治療を3回受けた結果、痛みは10段階中0へと完全に消失。レントゲンでは関節裂隙が広がる改善も確認され、人工関節を回避してアクティブに動ける希望が見えてきました。 治療前の状態 10年前から両股関節に痛みが出現し、変形性股関節症と診断された 右変形性股関節症(末期に近い状態)、右股関節に激痛 体重管理と筋力トレーニングを10年間続けるも、1年前に左股関節は人工関節手術を受けた 右股関節の痛みは10段階中10、両股関節とも人工関節になることへの強い抵抗があった この患者様は10年間、体重管理と筋力トレーニングを続けてこられましたが、左股関節は1年前に人工関節になりました。右股関節も末期に近い状態で、主治医からは人工関節を勧められていましたが、両股関節とも人工関節になることへの強い抵抗があり、再生医療での治療を希望されて当院を受診されました。 両股関節とも人工関節になると、アクティブな活動がかなり制限されてしまいます。特に末期の変形性股関節症では、体重管理や筋力トレーニングといった保存療法では痛みのコントロールが困難です。人工関節を回避したり手術までの時間を延長することは、高い生活の質を確保する上で大変意義のあることです。 "リペア幹細胞"とリペアセルクリニックの特長 MRI・レントゲン所見 右股関節に関節の狭小化を認めました。 <治療内容>"リペア幹細胞"をピンポイント注射で計3回投与 右股関節に5000万個の"リペア幹細胞"をピンポイント注射で計3回投与しました。 治療後の変化 右股関節へ5000万個の"リペア幹細胞"を3回投与 初回投与後1か月で痛みが10段階中10から5へ軽減、2回目投与後1か月で1へ 3回目投与後1か月で痛みは10段階中0へ完全消失、レントゲンでは関節裂隙の拡大も確認 順調に痛みが軽減した患者様は、その後何年にもわたって痛みが再発しない傾向がある 初回投与後1か月で痛みは10段階中10から5へと半減し、2回目投与後1か月で1まで軽減しました。そして3回目投与後1か月で痛みは0へと完全に消失しました。初回投与後6か月のレントゲンでは、関節裂隙が少し広がってきたことも確認できています。
2026.01.20
自分の細胞を活用し、
蘇らせる「再生医療」とは?
薬での治療は限界ではないだろうか。本当に手術は必要だろうか。
そんな思いで悩んだり、あきらめたりしていませんか?
ケガをしても傷跡が少しずつ薄くなる・・
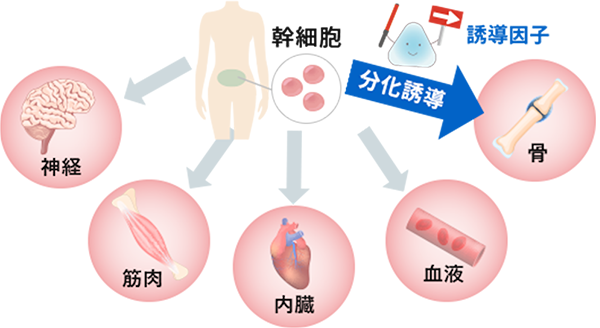
当たり前のようですが、あなた自身の細胞には、弱ったところ、傷ついたところを修復するチカラがあります。
その細胞のチカラを最大限に引き出して治療を行うことを「再生医療」と呼び、おすすめしています。
リペアセルクリニックの特長
当クリニックは、疾患・免疫・美容という分野すべてを、自己細胞を用いた最先端の医療で行うことができる国内でも珍しい部類の医療機関です。
CPC(細胞培養加工施設)の高い技術により、冷凍しない方法で幹細胞を投与できるので高い生存率を実現。
ご自身の細胞や血液を利用するため、アレルギーや拒絶反応といった副作用の心配が少ないおすすめの治療方法です。
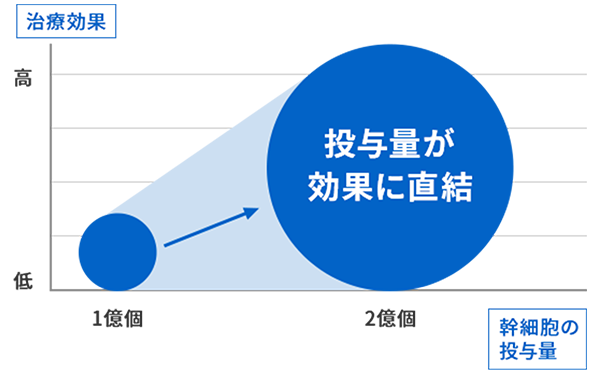
- 2億個の細胞を
投与可能※但し適応による - 高い
安全性 - 入院不要
日帰り - 身体への
負担が少ない - 高い技術力を
もったCPC

LICENSE厚生労働省届出済医療機関
第二種・第三種再生医療等提供計画 届出済
リペアセルクリニックは、第二種・第三種再生医療提供計画を厚生労働省に届出し、受理されました。
-

自己脂肪由来幹細胞を用いた脳血管障害の治療
-

自己脂肪由来幹細胞を用いた糖尿病の治療
-

自己脂肪由来幹細胞を用いた肝障害の治療
-

自己脂肪由来幹細胞を用いた変形性関節症治療
-

自己脂肪由来幹細胞を用いた顔面萎縮症、皮膚再生治療
-

自己脂肪由来幹細胞を用いた脊髄損傷の治療
-

自己脂肪由来幹細胞を用いた慢性疼痛の治療
-

多血小板血漿(PRP)を用いた変形性関節症の治療
-

多血小板血漿(PRP)を用いた筋腱炎、靭帯炎の治療
-

多血小板血漿(PRP)を用いた皮膚再生療法
-

悪性腫瘍の予防に対する活性化NK細胞を用いた細胞治療
-

自己脂肪由来幹細胞と自己前骨芽細胞分化誘導上清液を用いた変形性関節症の治療
























当クリニックでは、国内では数少ない自己の幹細胞を用いた「変形性関節症」「脳卒中」「糖尿病」「肝障害」「肌の再生」などの最先端の再生医療および、PRP(多血小板血漿)の関節内投与を再生医療安全確保法のもと、自由診療にて提供しています。再生医療とは、厚生労働省によって受理されることで行うことのできる治療となります。
坂本理事長のブログ
藤間院長のブログ
スタッフブログ
トピックス
-
「大腸がんと痔の血便の違いは?」 「見分けるポイントはある?」 大腸がんと痔の血便や出血は、病状によって類似するため見分けることが困難な場合があります。そのため、血便の頻度やそのほかの大腸がんの症状を確認することが重要です。 本記事では、大腸がんと痔の血便や出血の違いをはじめとして以下を解説します。 血便や出血以外の大腸がんの症状 大腸がんと痔の血便や出血の見分け方 早期発見するための検査 大腸がんの予防方法 大腸がんは40歳以降からリスクが高まるとされています。(文献1)血便など気になる症状が現れている方は参考にしてください。 なお、当院「リペアセルクリニック」の公式LINEでは、さまざまな病気の治療に応用されている再生医療の情報提供と簡易オンライン診断を実施しております。 気になる症状がある方は、ぜひ一度公式LINEをご利用ください。 大腸がんと痔の血便や出血の違いとは? 大腸がんと痔の血便や出血は、似ていることがあるため見分けるのが困難な場合があります。 病名 血便や出血の違い 大腸がん がんの場所により赤色の便が出たり赤黒い便が出たりする いぼ痔(痔核) 痛みのない鮮やかな赤色の血便が多い 切れ痔(裂肛) 強い痛みを伴う鮮やかな赤色の血便が多い 以上のように大腸がんと痔の血便は似ているため、「出血は痔によるもの」と放置されることがあります。また、大腸がんはがんができる場所によっては、血便がはっきりと現れないため見逃されることもあるため注意が必要です。 以下では、それぞれの血便や出血の違いについて詳しく解説します。 大腸がん|がんの場所により赤色の便が出たり赤黒い便が出たりする 大腸がんは初期症状がほとんど現れません。ある程度進行すると血便や便通異常などの症状が現れます。 また、がんができる部位によって血便の症状が以下のように異なります。 部位 血便の特徴 大腸の右半分 わかりにくい 大腸の左半分 赤黒い血便や粘液と血が混ざった便 直腸 赤色の便 以上のように大腸がんの血便の症状は大きく分けると3通りあり、血便だけで大腸がんと判断するのは困難です。また、肛門を拭いた際に、ペーパーに鮮やかな赤色の血が付くと「痔によるもの」と思うことが多いかもしれません。しかし、直腸がんの場合は、排便後にペーパーに鮮やかな赤色の血が付くことがあります。 ただ、これらの血便や出血だけでは判断ができないため「血便の頻度や持続期間はどれくらいか」「そのほかの大腸がんの症状は現れていないか」などの確認が重要です。症状が血便や出血だけであっても、頻度が多いのであれば医療機関の受診を推奨します。 いぼ痔(痔核)|痛みのない鮮やかな赤色の血便が多い いぼ痔は肛門の血管がうっ血して腫れ、いぼ状になった状態です。下痢や便秘、排便時のいきみが原因で引き起こされます。 出血が起きると鮮やかな赤色の血便が見られ、出血量が多いとポタポタと血が落ちることもあります。 そのほかのいぼ痔の症状の特徴は以下のとおりです。 排便時に出血が多い 多くの場合は痛みが現れない 重度であると粘液で下着が汚れる 肛門付近に血栓ができるタイプのいぼ痔(血栓性外痔核)の場合は強い痛みが現れます。 切れ痔(裂肛)|強い痛みを伴う鮮やかな赤色の血便が多い 切れ痔は、便秘などによって肛門の内側に裂け目ができている状態です。便秘気味の20〜40歳代の女性に多く見られます。出血が起きると強い痛みとともに少量の鮮やかな赤色の血便が現れるのが特徴です。 多くは硬い便を無理に出そうとするのが原因ですが、長期間続く下痢により、肛門が炎症して起こることもあります。 血便や出血以外の大腸がんの症状 大腸がんはある程度進行すると、血便や出血以外にも以下のような症状が現れることがあります。 大腸がんの症状 大腸の右側にがんができた場合 大腸の左側にがんができた場合 血便 まれに起こる 発見のきっかけになることが多い 腹痛や嘔吐 まれに起こる 比較的起こる 貧血 発見のきっかけになることが多い 比較的起こる 細い便 現れないことが多い 比較的起こる 排便習慣の変化 (便秘や下痢など) まれに起こる 比較的起こる 腹部の張り 比較的起こる まれに起こる なお、大腸がんの痛みは、がんそのものから発生するわけではありません。がんにより腸の内容物の通過が妨げられることで現れます。そのため、がんによる腹痛は、現れては治まるを繰り返す特徴があります。 大腸がんと痔の血便や出血の見分け方 大腸がんが発症してある程度進行すると、赤黒い血便が現れることが多いです。しかし「右側の大腸がんでは血便がわかりにくいことがある」「直腸がんでは痔と同様の鮮やかな赤色の血便が現れる」などの理由により、血便だけでは大腸がんを見分けることは難しいです。 そのため、血便や出血だけでなく、以下のような大腸がんの主な症状のいずれかが現れていないか確認しなければなりません。 血便がある 貧血または立ちくらみがする 便秘や下痢を繰り返している 便が細い 何度もトイレに行く 以上の症状のうち1つでも頻繁にかつ長い期間現れている場合は、大腸がんのおそれがあるため医療機関の受診を推奨します。(文献2) 大腸がんを早期発見するための検査 大腸がんを早期発見するための代表的な検査には、便潜血検査や大腸内視鏡検査があります。これらの検査について詳しく解説します。 便潜血検査 便潜血検査とは、便の中に含まれる微量な血液を調べる検査です。出血の有無により大腸がんが発生していないかを調べることができます。陽性となった場合は精密検査が必要です。 自覚症状が現れていない大腸がんを発見するためにも有効な検査です。便潜血検査は、1日法と2日法の2種類がありますが、2日分の便を検査する2日法が推奨されています。がんからの出血は毎日起きているわけではないためです。 便潜血検査では、痔からの出血により陽性となることもあります。しかし「痔の出血によるもの」と決めつけず、陽性となった際は精密検査を受けることが推奨されています。 大腸内視鏡検査 大腸内視鏡検査は、内視鏡という細い管の先端に小型カメラがついた医療器具を用いて、腸内を直接観察する精密検査です。肛門から内視鏡を挿入して大腸全体を調べます。 早期の大腸がんやポリープを発見するのに有効です。がんが疑われる部位を発見した際は、内視鏡により一部を採取して病理検査(顕微鏡でさらに詳しく調べる検査)を行います。 なお、検査中にポリープの切除も可能です。便潜血検査により陽性となった方は、大腸内視鏡検査を受ける必要があります。 大腸がんの予防方法 大腸がんの予防において、まず重要なことは定期的に検診を受けることです。便潜血検査においては、40歳以上の方は年に1回の間隔で受けることを推奨されています。(文献3)日常生活における予防方法としては、食生活の改善や適度な運動が重要です。 例えば以下のような内容です。 食物繊維を十分に摂る 肉類の過剰摂取は避ける 加工肉の摂取は極力避ける 適正な体重を維持する 適度な運動習慣を定着させる がん予防において、これらの食生活の改善や運動習慣の定着によって、免疫力を高めることも重要とされています。 なお、免疫力を活用したがん予防として「免疫細胞療法」があります。詳しくは以下のページをご覧ください。 まとめ|排便時に血便や出血が続く場合は検査を受けよう 大腸がんと痔の血便や出血は、症状が似ているため見分けるのが難しい場合があります。 直腸がんでは、いぼ痔や切れ痔と同じように鮮やかな赤色の血便が出ることがあります。一方、がんの部位によっては血便がはっきり現れないこともあり、注意が必要です。 大腸がんであるかどうかを判断するには、血便や出血だけでなく、そのほかの大腸がんの症状である貧血、下痢、便秘、「便が細い」「何度もトイレへ行く」などの確認が重要です。これらの症状が一つでも頻度が多く長い期間続いているのであれば、自己判断しないで早めに医療機関を受診してください。 当院「リペアセルクリニック」では、がん予防を目的とした免疫細胞療法を行っております。詳しくは以下をご覧ください。 大腸がんと痔の違いに関するよくある質問 「痔だと思ったらがんだった」は20〜30歳代でもある? 20〜30歳代において「痔だと思っていた血便の原因が大腸がんだった」というケースが多いかは不明です。しかし、20〜30歳代でも大腸がんはまれに見つかっています。(文献4)年齢関係なく気になる症状が現れている方は、医療機関を受診してください。 大腸がんの血便や出血は何日続く? 大腸がんからの出血は常に起きているとは限りません。しかし、多くの場合は少量の持続性の出血です。少量の出血であるため気づかないことが多く、検診などで貧血が見つかり、その後の精密検査にて大腸がんが発見される場合もあります。 参考文献 (文献1) 大腸がんとは|国立がん研究センター中央病院 (文献2) 直腸がん|恩賜財団済生会 (文献3) 大腸がん(最新:2024年度版)|がん対策研究所 (文献4) 当施設における若年者大腸腫瘍症例の臨床的検討|日本人間ドック・予防医療学会誌
2026.01.26 -
- 内科疾患
- 内科疾患、その他
大腸がんの治療中に「何を食べれば良いのか」「手術前後で食事はどう変わるのか」と悩む方は少なくありません。 医師から食事制限のアドバイスをされても、具体的にどのような食材を選べば良いのかわからず、不安を感じることもあるでしょう。 食事管理は大腸がん治療を支える重要な要素のひとつです。適切な食事を心がけることで体への負担を抑え、回復を後押しできます。 本記事では、治療段階ごとの食事の注意点や取り入れたい食品・避けたい食品、さらに取り入れやすいレシピまで解説します。正しい食事管理を知り、より適した治療を行うための参考にしてください。 当院「リペアセルクリニック」の公式LINEでは、再生医療の情報提供と簡易オンライン診断を実施しております。気になる方は今すぐ登録して、内容をチェックしてみてください。 大腸がんにおける「食事」の重要性 大腸がんの治療では、手術や抗がん剤といった医療行為だけでなく、日々の食事が体調や回復を左右する重要な要素となります。 ここでは、大腸がんの治療段階ごとに、食事でとくに気をつけたいポイントを解説します。本章を参考に、該当する治療段階の食事の注意点を把握しましょう。 手術前後|腸への負担軽減と合併症(腸閉塞)予防 大腸がんの手術前後は、腸への負担を抑え、腸閉塞などの合併症を防ぐことが重要です。 手術前は、過度な食物繊維や高脂肪食、胃腸に負担のかかる食品を控え、消化の良い食事を心がけましょう。手術前日は食事を中止することが多いため、医師の指示の確認が必要です。 手術後は腸が回復途中のため、引き続き腸への刺激を避けた食事管理が必要です。入院中は流動食から始めて徐々に常食へ移行しますが、その後も海藻やきのこ、ごぼうなど食物繊維を多量に含む食品や揚げ物、刺激物は控えましょう。 退院後も術後3カ月程度は腸の動きが不安定なため、水分を十分に摂り、よく噛んでゆっくり食べることが大切です。とくに便秘や下痢の症状が生じているときは、こまめな水分補給を心がけましょう。 抗がん剤治療中|副作用による食欲不振対策・体力の維持 抗がん剤治療中は、薬の副作用として食欲不振や味覚の変化などが起こりやすく、普段どおりの食事が難しくなる場合があります。 副作用が強い日は無理に食べようとせず、こまめな水分補給が優先されます。また、抗がん剤の副作用は人によって異なるため、症状に合わせて以下のように食事の摂り方を工夫するのもおすすめです。 症状 対応方法の例 食欲低下 1回量を少なめにし、回数を増やして少量ずつ食べる 味覚異常 甘さや酸味など、味覚の変化に合わせた味付けを試す このような対策を取り入れながら、無理のない範囲で栄養不足を防ぎ、体力の維持を心がけましょう。 予防・再発防止|発症リスクを下げるための腸内環境づくり 大腸がんの予防や再発防止を目的とする場合、腸内環境を整える生活習慣と食事が重要です。過度な飲酒や喫煙は大腸がんの発症リスクを高めるため、できるだけ控えましょう。 食事面では、カルシウムや食物繊維の適切な摂取が、腸内環境の改善や大腸がんリスク低下につながるとされています。(文献1)(文献2) ただし、治療中や術後は腸閉塞を招く恐れがあるため、食物繊維には注意が必要です。治療中は控え、医師の許可が出てから予防・再発防止として取り入れるようにしましょう。 また、ハムやソーセージ、ベーコンなどの加工肉の過剰摂取は控えることが推奨されます。加工肉に含まれる亜硝酸塩や、調理・加工の過程で生成される発がん性物質が大腸に悪影響を及ぼすリスクがあるためです。 予防や再発防止の観点から、加工肉の摂取は意識的に減らしていきましょう。 大腸がんの治療・予防におすすめの食事 治療や予防のための食事では、消化が良く栄養バランスの整った食品を選ぶことが大切です。とくに治療中や術後は、腸への負担を抑えながら、体力の回復や維持に役立つ食材を意識して取り入れましょう。 以下は、大腸がんの治療中や術後におすすめの食品例です。 食品群 おすすめの食品例 たんぱく質類 ・鶏ささみ ・卵 ・乳製品(ヨーグルト・牛乳など) 果物 ・バナナ ・桃 ・りんご ※缶詰を使う、軟らかく加熱調理するなどの工夫がおすすめ 主食 ・おかゆ ・うどん ・食パン とくに術後は腸への負担を考慮しながら、消化に良く体力の回復に役立つ食品を毎食に少しずつ取り入れるようにしましょう。 また、大腸がんの予防には全粒穀類(玄米やオートミールなど)、食物繊維を含む食品、乳製品などを積極的に取り入れるのもおすすめです。 大腸がんの治療・予防のために避けたい食事 大腸がんの治療中や術後、また予防・再発防止を意識する段階では、腸に負担をかける食事を避けることが重要です。治療・予防のいずれの場合でも、以下のような食品は腸への負担となりやすいため、過度な摂取は控えましょう。 高脂肪食(揚げ物、脂身の多い肉など) アルコール・カフェインを含む飲み物 辛味や塩味が強い刺激物 その他、とくに注意したいのが食物繊維を過剰に含む食品です。海藻類・きのこ類・ごぼう・たけのこなどは食物繊維が豊富で、予防の観点では有用とされています。(文献2)ただし、治療中や術後は腸内で詰まりやすく、腸閉塞のリスクを高める恐れがあるため控えましょう。 また、大腸がんの予防の観点では、赤肉と呼ばれる牛、豚、羊、馬、ヤギの肉も、過剰摂取を控えるべきとされています。 病状や治療内容によって必要な食事制限は異なります。医師や管理栄養士から個別に指示がある場合は、それを最優先で守るようにしましょう。 大腸がんの食事でおすすめのレシピ ここからは、治療や目的の段階に応じたおすすめレシピの一例をご紹介します。 手術前後の場合 抗がん剤治療中の場合 発症予防・再発防止が目的の場合 それぞれの体調や治療状況に合わせ、毎日の食事づくりの参考にしてください。 手術前後の場合 大腸がんの手術後は、消化に負担をかけない食品から始め、腸の回復を促す段階的な食事が大切です。とくに食物繊維や消化の悪い食品は控える必要があります。 以下は、手術前後に取り入れやすい消化に優しいメニューの一例です。 分類 メニュー例 主食 おかゆ、食パン 主菜 ロールキャベツ、魚の塩焼き 汁物 ポトフ、味噌汁 食事は1日3食を基本に、小分けにして少量ずつ摂ると腸への負担がさらに軽減します。退院後も腸の状態に合わせて少しずつ通常の食材や食感へ戻していきましょう。 医師や管理栄養士から個別に栄養指導があった場合は、その内容・方針を厳守してください。 抗がん剤治療中の場合 抗がん剤治療中は、副作用として食欲不振や味覚の変化、吐き気などが出やすく、普段の食事が負担に感じられることがあります。 治療中で食事に支障を感じている場合は、症状に合わせて食べやすいメニューを選ぶことが大切です。以下は、症状別に取り入れやすいレシピの一例です。 症状 おすすめのレシピ例 食欲不振・吐き気 ・麺類 ・豆腐や卵料理 ・塩分抑えめの漬物や酢料理 味覚障害 ・蒸し野菜(好みの味のソースやタレをかける) ・酢料理 ・だしを効かせた料理 また、調理の際は食材を細かく刻んだり、とろみをつけたりすることで、のど越しが良くなり摂取しやすくなります。 副作用が強いときは体調に合わせて食べられそうなものを選び、少量を数回に分けて食べることを心がけましょう。 発症予防・再発防止が目的の場合 大腸がんの発症予防や再発防止を目指す場合、腸に負担をかけにくい食品を基本に、栄養バランスの整った食事を継続することが大切です。 糖質や脂質を過度に摂り過ぎないよう注意しながら、たんぱく質・ビタミン・ミネラルをバランス良く取り入れましょう。 以下は、予防を意識したメニューの一例です。 分類 メニュー例 主食 雑穀ご飯、玄米入りご飯 主菜 焼き魚、豆腐ハンバーグ 副菜 納豆、温野菜 汁物 具材を豊富に入れた味噌汁 大腸がんの発症または再発予防を目的とした食事は、日々の食習慣の積み重ねが大きく影響します。無理に特別な食品を増やさずに毎日の食事でバランスを意識し、手に入れやすい食材で続けられる食生活を心がけましょう。 正しい食事管理で大腸がんの治療を支えよう 正しい食事管理は、大腸がんの治療や合併症の予防、生活の質を支える重要な要素です。手術前後や抗がん剤治療中など、それぞれの段階に合った食事を選び、必要な栄養を補う食習慣を身につけましょう。 本記事でご紹介した内容が、ご自身やご家族の治療中・治療後の食生活を支える一助になれば幸いです。 栄養管理や治療後の体調に不安のある方は、再生医療を専門とするリペアセルクリニックの公式LINEでの無料相談もご活用ください。 大腸がんの食事についてよくある質問 食事が原因で大腸がんになることはある? 大腸がんは、特定の食品を「1つ食べたら必ず発症する」といった単純な原因で起こるものではありません。ただし、長年にわたる食習慣は、発症リスクに影響する懸念があるとされています。(文献3) たとえば以下のような食事を多く摂る生活が続くと、発症リスクが高まる可能性が考えられます。 ハムやソーセージなどの加工肉 糖質・甘味料が過剰に含まれた飲み物(清涼飲料水等) 揚げ物やステーキなどの高脂肪食 これらの食品を日常的に摂り過ぎないよう意識し、栄養バランスの整った食事を心がけることが、大腸がん予防につながります。 なお、大腸がんの原因については以下の記事にてより詳しく解説しています。あわせて参考にしてください。 大腸がんの予防におすすめの食事は? 予防におすすめの食事は以下の通りです。 おすすめの食事 具体例 食物繊維が豊富な野菜・果物 ※ 大腸がんの治療中や術後など、腸に負担をかけたくない時期は控える ・野菜(ほうれん草、ブロッコリーなど) ・根菜類(にんじん、ごぼうなど) ・果物(バナナ、りんごなど) カルシウム・ビタミンDが豊富な食材 ・牛乳 ・小魚 発酵食品 ・納豆 ・味噌 ・ヨーグルト 大腸がんの予防は、一時的な食事制限ではなく、日々の食習慣の積み重ねでリスクを下げていくことが大切です。 バランスの良い食事は、体の免疫力や回復力を高める土台にもなります。無理なく続けられる食品選びと調理方法を意識し、健康な食生活を目指しましょう。 生活習慣の改善は大腸がん予防の基本ですが「体の内側から免疫機能を高めたい」とお考えの方には、再生医療を活用する選択肢もあります。 リペアセルクリニックでは、免疫細胞の働きに着目した再生医療(免疫細胞療法)に関する情報提供を行っております。再生医療についての情報は、公式LINEで受け取ることができます。「まずは情報だけ知りたい」「自分や家族の状態でも相談できるのか不安」とお考えの方は、ぜひ登録してみてください。 大腸がんの手術後、食事制限はいつまで続きますか? 大腸がんの手術後の食事制限は、一般的に3カ月程度が目安です。術後は腸の機能がまだ十分に回復していないため、食物繊維を多量に含む食品や消化しにくい食べ物は控えましょう。 手術直後の入院中から重湯やおかゆなどの消化の良い食事から開始し、腸の状態を確認しながら段階的に食事内容を進めていくのが一般的です。問題がなければ、徐々に普通食へと戻します。 ただし、食事制限が必要な期間は、切除した腸の範囲や手術方法、術後の回復状況によって個人差があります。食事について医師から指示があれば、必ず従いましょう。 参考文献 文献1 Dietary calcium, vitamin D, and the risk of colorectal cancer - PubMed 文献2 食物繊維摂取と大腸がん罹患との関連について | 現在までの成果 | 多目的コホート研究 文献3 Dietary patterns and colorectal cancer risk in middle-aged adults: A large population-based prospective cohort study - PubMed
2026.01.26 -
- 内科疾患
- 内科疾患、その他
なぜ「65歳以上の大腸がんの内視鏡検査はやめなさい」という意見があるのでしょうか。それは高齢になるほどに、腸閉塞や腸穿孔などの合併症のリスクが高まるためであると考えられます。 本記事では「65歳以上の大腸がんの内視鏡検査はやめなさい」という意見がある理由の詳細をはじめとして以下を解説します。 高齢者の検査のリスク 検査を受ける必要性 検査を受けられない人 検査の流れと費用 大腸がんの予防方法 検査を受けるべきかどうかは、その人の健康状態によって異なります。リスクを考慮した選択をするために本記事を参考にしてください。 なお、当院「リペアセルクリニック」の公式LINEでは、さまざまな病気の治療に応用されている再生医療の情報提供と簡易オンライン診断を実施しております。 がん予防に関する再生医療について知りたい方は、ぜひ一度公式LINEをご利用ください。 なぜ「65歳以上の大腸がんの内視鏡検査はやめなさい」という意見があるのか 「65歳以上の大腸がんの内視鏡検査はやめなさい」という意見がある理由は、高齢者に対する内視鏡検査は、身体に与える負担や合併症のリスクが高いためと考えられます。 年齢が上がるほどリスクも増加し合併症の発生率は50〜64歳の方と比較して、75〜85歳の方は3倍ほど高いとの報告があります。(文献1)検査の利益がリスクを上回らない場合もあるため、慎重な選択をしなければなりません。 高齢者の大腸内視鏡検査のリスク 高齢者は大腸内視鏡検査により、以下のような合併症のリスクが高まるため、慎重に判断する必要があります。 腸閉塞 腸管穿孔 敗血症 それぞれの合併症について詳しく解説します。 腸閉塞 腸閉塞とは、なんらかの原因により腸管が塞がれてしまった状態のことです。もともと腸が狭くなっている方は、検査前に下剤や腸管洗浄剤を服用することで腸閉塞が誘発されるリスクがあります。 腸閉塞を疑う症状は以下の通りです。 冷汗 腹痛 吐き気・嘔吐 腹部の張り とくに自宅で下剤を服用する場合は、これらの徴候が見逃されるおそれがあります。検査前に腸管の通過障害がないか確認が必要です。 腸管穿孔 腸管穿孔とは、胃や腸に穴があいてしまった状態のことです。前処置で行う下剤や腸管洗浄剤を服用したことにより、腸管の内圧が急激に上昇して引き起こされることがあります。 腸管穿孔が起きると以下のような症状が現れます。 激しい腹痛 腹部の張り 吐き気・嘔吐 発熱 こちらも腸管の通過障害がリスクとなるため、検査の前に評価をしなければなりません。 敗血症 敗血症とは、感染症がきっかけとなり体の防御反応が過剰に働いてしまうことで、全身に深刻な影響が及ぶ状態を指します。 進行すると意識障害や全身への血流低下などが現れ、命に関わる危険な状態になるおそれがあります。大腸内視鏡検査においては、腸閉塞や腸管穿孔が起きた際に敗血症が発症するリスクがあります。 腸閉塞や腸管穿孔により、腸管を保護する機能が壊れてしまい、腸管の細菌や毒素が体内に巡ってしまうためです。敗血症のリスクもあるため、腸閉塞や腸管穿孔を疑う症状には十分な注意が必要です。 65歳以上の方が大腸内視鏡検査を受ける必要性 大腸がんの発症率は40歳代あたりから上昇します。とくに50歳代以降からは年齢が上がるにつれて、発症率が高くなっています。(文献2)しかし、65歳以上の方が大腸内視鏡検査を受けるかどうかの必要性は、本人の健康状態と医師の判断によります。 なお、国立がん研究センターによる有効性評価に基づく大腸がん検診ガイドライン(2024年度版)においては、大腸内視鏡検査を対策型検診(公共政策として行う検診)として実施しないことを推奨しています。(文献1) これは年代関係なく初回の大腸内視鏡検査が「異常なし」であったにも関わらず、大腸内視鏡検査を継続的に受けることは、得られる利益よりも不利益が上回るためです。さらに、利益と不利益に関する情報について検査を受ける人と医療者で、適切に共有して判断できる仕組みを整えることが必要だと言われています。 大腸内視鏡検査を受けられない人 以下に該当する方は、腸閉塞や腸管穿孔のリスクがあるため大腸内視鏡検査を受けることは困難です。 急激に発症した腹痛がある方 腹膜に炎症がある方 腸管の通過障害がある方 そのほかにも、検査への協力が困難な障害者や認知症の患者様は、検査方法を個別に検討する必要があります。 一般的な大腸内視鏡検査の流れと費用 大腸内視鏡検査には、入院して下剤を服用する院内法と自宅で下剤を服用する在宅法があります。 下剤や腸管洗浄剤を服用して、準備が整ったら以下のように検査は進みます。 検査着に着替えて検査室に案内してもらう 腸の働きを抑える鎮痙剤(ちんけいざい)を注射する 体の左側を下にして検査台に横になる 肛門から内視鏡を挿入して腸管内を観察する 鎮痛剤や鎮静剤を投与した場合は、検査終了後にリカバリールームで1時間ほど安静にする 検査が始まると内視鏡を適切に挿入するために体の向きを変えたり、腹部を押さえたりすることもあります。強い痛みが現れた際は医師に伝えてください。 検査自体は通常15〜30分程度で終了します。便潜血検査で陽性となり、医師が検査を必要と判断した場合は保険が適用され自己負担は3割になります。費用は医療機関によって異なるため、受診予定の医療機関のホームページなどを確認してください。 大腸がんの予防方法 大腸がんの予防方法として以下が挙げられます。 定期的に検診を受ける 食生活の乱れを改善する 免疫力を高める それぞれの詳細を解説します。 定期的に検診を受ける 大腸がんを予防するには、定期的に検診を受けることが重要です。便潜血検査では、微量な出血でもポリープを発見できる可能性があるためです。がん化するおそれのあるポリープを早期に発見して、取り除くことができれば大腸がんの予防につながります。 日本においては、40歳以上の方は年に1回の便潜血検査が推奨されています。(文献3)便潜血検査で陽性反応が出た場合は、大腸内視鏡検査や大腸CT検査が選択肢として挙げられます。 食生活の乱れを改善する 大腸がんは食生活と密接に関連しており、食生活の改善で予防できる可能性があります。 以下のポイントを参考にして食生活の改善を心がけましょう。 食生活の改善のポイント 詳細 食物繊維を十分に摂る ・十分な量の食物繊維の摂取は大腸がんの予防効果があるとされている ・しかし、多数ある食物繊維に関する研究結果は一致していない 肉類の過剰摂取は避ける ・赤身肉を多量に摂取すると大腸がんのリスクが高まる ・赤身肉の摂取量は週に500gまでとする 加工肉の摂取は極力避ける ・ソーセージやハム、ベーコンなどはがんのリスクを高める ・1日50gの摂取で大腸がんのリスクが1割増加すると報告がある お酒を飲み過ぎない ・毎日2合以上お酒を飲む人は飲まない人と比較して、2.1倍の大腸がんのリスクがある ・飲酒しないことが最も良いとされている (文献4)(文献5)(文献6) そのほかにも適正体重の維持や適度な運動習慣も重要とされています。 免疫力を高める 免疫力が低下すると、発生したがん細胞を消滅させることができなくなり、がんの発症リスクが高まります。免疫力を高めるには、前述した食生活の改善などが重要です。 また、免疫力を高める食生活の一例として以下が挙げられます。 炭水化物やたんぱく質、脂質、ビタミン、ミネラルなどをバランス良く摂取する 青魚に豊富に含まれるドコサヘキサエン酸(DHA)やエイコサペンタエン酸(EPA)の摂取割合を増やす 強い抗酸化作用のある緑黄色野菜や淡色野菜などを積極的に摂取する ほかにも、免疫力を高める再生医療という選択肢もあります。当院「リペアセルクリニック」では、がん予防のために免疫力を高める再生医療を行っています。詳しくは、以下のページをご覧ください。 まとめ|65歳以上の方で大腸内視鏡検査を受けるかは医師に相談しよう 65歳以上の方が大腸内視鏡検査を受けるべきかは、本人の健康状態と医師の判断によって異なります。年齢が上がるほどに、検査時の腸閉塞や腸管穿孔、敗血症などのリスクが高まります。これらのリスクを考慮して、自身で納得できる判断をしなければなりません。 また、入院をする院内法を選択すれば、合併症を疑う症状が現れた際に迅速な対応ができます。しかし、自宅で下剤を服用して検査を受ける在宅法の場合は、医療機関に到着するまで対応が遅れることを考慮する必要があります。これらの検査の受け方も十分に検討しましょう。 65歳以上の大腸内視鏡検査に関するよくある質問 Q.高齢者が受けるには入院が必要? 大腸内視鏡検査では、自宅で下剤を服用する在宅法と、入院して下剤を服用する院内法を選択できます。院内法では、医療者が患者様の状態を確認できるため、合併症が疑われた際に迅速な対応が可能です。 Q.70、80、90歳代でも受けるべき? 70歳以上の方が受けるべきかどうかは、その人の健康状態と医師の判断によります。検査による利益と不利益を考慮して、医師と相談しながら検討する必要があります。 Q.異常なしから何年後に受けるべき? 大腸内視鏡検査を受けたあと「異常なし」と診断された場合は、通常の検診に戻ります。ポリープが発見された場合は、数や大きさによって大腸がんのリスクが高まるため、1〜5年後の間で再度大腸内視鏡検査を受けることを推奨されます。 Q.何歳まで受けられるのか? 日本の場合は年齢制限を設けていません。任意であれば何歳でも受けることができます。しかし、高齢であるほどに事前の診察と医師との相談が重要になります。 参考文献 (文献1) 有効性評価に基づく大腸がん検診ガイドライン2024年度版|国立がん研究センター (文献2) 大腸がんとは|国立がん研究センター (文献3) 大腸がん検査について|国立がん研究センター (文献4) がん予防|厚生労働省 (文献5) 大腸がん予防及び治療後の再発予防のための食事|耳原総合病院 (文献6) 米飯摂取と大腸がんとの関連について|がん対策研究所
2026.01.26 -
- 内科疾患
- 内科疾患、その他
大腸がんは日本で死亡数・罹患率ともに上位にある深刻な疾患です。「余命はどれくらいなのか」と不安を抱える方は少なくありません。とくに家族は何を知り、本人をどう支えるべきか悩む場面も多いでしょう。 大腸がんの余命は進行度で大きく異なりますが、現代では治療法の選択肢が広がり、末期でも延命や苦痛緩和が期待できます。 この記事では余命の目安や末期症状、治療法から家族ができる支援をまとめて解説します。正しい情報を得て、納得のいく治療の選択にお役立てください。 当院「リペアセルクリニック」の公式LINEでは、再生医療の情報提供と簡易オンライン診断を実施しております。気になる方はぜひご登録し、内容をチェックしてみてください。 大腸がんの余命は進行度(ステージ)で変わる 大腸がんの余命(生存率)は、がんが大腸の壁のどこまで進み、リンパ節や遠隔臓器に転移しているかで大きく変わります。 具体的には、進行具合によって次のような5つのステージで分類されます。(文献1)(文献2) ステージ 定義 余命 (5年生存率) ステージ0 がんが大腸の粘膜内にとどまっている状態 93~97.6% ステージ1 がんが固有筋層の深さまで広がっている状態 93.1% ステージ2 がんが固有筋層を越えて、大腸の外側近くまで浸潤している状態 76.4~88.3% ステージ3 がんの深さにかかわらず、周囲のリンパ節に転移が認められる状態 65.8~91.5% ステージ4 がんの深さにかかわらず、他の臓器に転移が認められる状態 26.7% 5年生存率はステージが早いほど高く、他の臓器への転移を伴うステージ4では大きく低下します。ただし、生存率は多数の患者をまとめた統計上の目安であり、年齢や全身状態、合併症などによって個人差が生じます。 余命の数字にとらわれすぎず、主治医と現在の状態や治療の目的を共有し、最適な方針を検討することが大切です。 【ステージ別】大腸がんの余命(5年生存率)と主な症状 大腸がんは、ステージによって余命の目安や症状が異なります。本章では、ステージ別の余命と進行度ごとに目立つ症状・注意点を解説します。 ご自身やご家族の状況を理解し、適切な治療選択やサポートの参考にしてください。 ステージ1|93.1% ステージ1は、がんが大腸壁の比較的浅い層にとどまっている段階で、リンパ節や他臓器への転移は認められません。早期がんに分類される病期です。(文献1) この段階では自覚症状が認められないことが多く、健康診断や大腸内視鏡検査をきっかけに偶然発見されるケースが少なくありません。血便や便秘・下痢などの便通異常がみられることもありますが、症状が軽いため見過ごされやすい点が特徴です。 治療は外科的切除や内視鏡治療など、手術が中心となります。(文献3)適切にがんを切除できれば、術後は定期的な経過観察により再発リスクは低く抑えられます。 定期的な経過観察を行うことで、良好な予後を期待できるステージと言えるでしょう。 ステージ2|88.3~76.4% 固有筋層を越えてがんが広がっているものの、リンパ節への転移は認められない段階が、ステージ2です。ステージ2では便通異常に加え、腹痛や全身の倦怠感、息切れなどの症状が生じることがあります。 ステージ2の大腸がんの治療は手術がメインです。がん本体と、がんが広がっている可能性のある大腸部分、その周辺のリンパ節の切除(リンパ節郭清)を行います。(文献3) 5年生存率はがんがどの程度の深さまで進行しているかによって異なり、76.4〜88.3%とされています。ステージ1より5年生存率は低いものの、早期の治療により良好な予後が期待できるステージです。 ステージ3|91.5~65.8% 周囲のリンパ節に転移が認められる段階が、ステージ3です。 ステージ3では、ステージ2でみられる症状に加えて、体重減少や食欲不振といった症状が出現します。また、腫瘍の進行により腸閉塞を起こすと、強い腹痛や嘔吐、腹部の膨満感などの症状がみられることもあります。 ステージ3では、がん部分の大腸や転移が認められたリンパ節を手術で切除した上で、再発予防を目的とした抗がん剤治療を行うのが一般的です。(文献3)リンパ節転移の数や範囲によって予後は大きく異なり、再発リスクも高くなります。5年生存率はがんの浸潤している深さによって65.8~91.5%と幅がありますが、定期検査と適切な治療を継続することで、予後の改善が期待できるでしょう。 ステージ4|26.7% ステージ4はがんの深さに関わらず、肝臓や肺など他臓器への転移が認められる状態です。ステージ3までにみられた腹部の症状に加え、転移した部位に応じて黄疸や咳・呼吸困難などの症状が出現することがあります。 ステージ4では根治を目指す治療が難しいケースが多く、5年生存率は26.7%と、他のステージと比較して低い数値です。 延命や症状の緩和を目的として、手術や抗がん剤治療、免疫療法、放射線療法を組み合わせた治療が行われます。 ステージ4の大腸がんは余命(生存率)が大きく下がる 前述のとおり、ステージ4の大腸がんでは、5年生存率が大きく下がります。ただし、治療の選択や本人との関わり方によって、生活の質(QOL)や過ごし方は大きく変わる可能性があります。 本章では、ステージ4について症状や治療法をより詳しく解説します。 大腸がんのステージ4でみられる症状 大腸がんがステージ4まで進行すると、全身に影響を及ぼすようになり、日常生活の質が低下しやすくなります。進行した大腸がんでは、これまでの局所的な症状に加え、全身症状が目立つようになるのが特徴です。 ステージ4でみられる主な末期症状には、以下のようなものがあります。 血便や便秘・下痢などの消化器症状 体重減少や強い倦怠感 食欲の低下や疲れやすさ これらの症状により、これまで通りの生活を送ることが難しくなるケースも少なくありません。 さらに、転移した部位に応じた特有の症状が生じることがあります。肝臓に転移した場合は黄疸や腹部の張り、肺に転移した場合は咳や息切れ、呼吸困難、胸の痛みなどが代表的です。 大腸がんステージ4の主な治療法 大腸がんステージ4では、治療の目的が根治よりも「延命」と「症状の緩和」に置かれるケースが多いのが特徴です。 病状や本人の希望に応じて、以下のような複数の治療法を組み合わせながら進めていきます。(文献3) 治療法 詳細 手術 ・症状の改善や合併症の予防を目的として、がんのある部分を切除する ・がんが広がっている場合には、周辺の腸管やリンパ節、他臓器の一部を切除するケースもある 抗がん剤治療 ・手術後の再発予防や、手術でがんを取り切れない場合に行われる ・一般的には、複数の薬を組み合わせて治療する ・副作用が強く出た場合には、減量や一時的な中止など、体調に応じた調整が行われることもある 免疫療法 ・がん細胞に作用する抗がん剤とは異なり、体内の免疫細胞に働きかけてがんを抑える ・すべての患者が対象となるわけではなく、がんの性質や遺伝子の特徴によって適応が判断される(文献4) 緩和ケア ・痛みや不安感などの身体的・精神的苦痛を和らげ、生活の質(QOL)を高めることを目的とした治療である ・症状の緩和だけでなく、気持ちの落ち込みや経済的な不安への支援も含まれる ・患者本人だけでなく、家族の負担やつらさを和らげる役割もある これらの治療は、病状や体調、本人の希望によって選択や組み合わせが異なるため、主治医と十分に相談しながら方針を決めることが大切です。 大腸がんから転移しやすい部位と余命 大腸がんは、血流やリンパの流れに乗って転移しやすく、進行すると他の臓器へ広がることがあります。(文献2) とくにステージ4では、転移の有無や部位が余命や治療方針に大きく影響します。大腸がんで比較的多くみられる転移先は、以下の臓器です。(文献5) 肝臓 肺 腹膜播種 これらの部位に転移が認められた場合でも、すべてが予後不良とは限りません。転移の数や広がりが限られており、外科的に切除できる場合には、長期生存が期待できるケースも報告されています。 実際に、転移部位を切除した症例では、以下のような5年生存率が報告されています。 転移部位 切除できた場合の5年生存率 肝臓 (文献3) 35〜58% 肺 (文献6) 約60% このように、大腸がんは転移があっても、病状に応じた適切な治療を行うことで予後が変わる可能性があります。 転移の部位や数、全身状態を踏まえ、主治医と十分に相談しながら治療方針を検討することが重要です。 大腸がんで余命宣告された患者の家族ができること 大腸がん患者の家族ができることとして、以下の3つがあります。 治療方針の選択は本人の意思を尊重する 病院と密にコミュニケーションをとる 日常生活をサポートする 患者と家族が納得のいく時間を過ごすためのヒントとして、ぜひ参考にしてください。 治療方針の選択は本人の意思を尊重する 本人が告知を受けている場合は、できるだけ患者本人の意思を尊重することが望ましいとされています。 治療において何を優先したいかは人それぞれです。延命を重視したいのか、症状の緩和を大切にしたいのかなど、考え方は異なります。 家族は「代わりに決めてあげる」のではなく、本人の気持ちを丁寧にくみ取り、寄り添いながら意思決定を支える姿勢が大切です。 一方で、看病や療養生活が長引くと、家族自身が心身ともに疲れてしまうことも少なくありません。患者だけでなく家族自身も無理をせず、自分を大切にできる選択を心がけましょう。 病院と密にコミュニケーションをとる 診察時には余命や治療について向き合う上で、担当医や医療スタッフとの連携が大切です。治療を進める際は、以下の点を意識しながら、病院とこまめに情報共有を行いましょう。 不安点があれば医師や看護師に伝え、疑問点を解消する 自宅での過ごし方や体調の変化、症状の有無を具体的に共有する 治療の目的や選択肢、今後の見通しについて、家族も情報を理解し、医療スタッフと一緒に治療やケアの方針を考えていくことが大切です。家族が気づいた変化を共有することで、より本人に合った治療につなげられるでしょう。 日常生活をサポートする 日常生活において、患者本人ができることは見守りながら、必要な場面でサポートする姿勢が大切です。衣食住のサポートや通院の付き添いなど、無理のない範囲で本人の体調や様子を観察しながら支えていきましょう。 また、身体的な支えだけでなく、共感をもって話を聞き、気持ちに寄り添うことも大切です。病気の話題に限らず、これまで通りの会話を心がけることは、患者が「普段の自分」でいられることにつながります。 一方で、家族も無理をしすぎないことを意識し、必要に応じて外部の支援を頼ることが大切です。 たとえば、全国の医療機関に設置されている「がん相談支援センター」では、治療や療養生活の不安、介護や経済面の相談などを無料で受け付けています。(文献7)こうした支援機関を活用し、家族だけで抱え込まないような工夫も大切です。 なお、大腸がん治療中に適した食事については以下の記事にて詳しく解説しています。あわせてご覧ください。 大腸がんの余命を把握して納得のいく治療を選択しよう 大腸がんの余命は、ステージや転移の有無、治療内容によって大きく異なります。進行するほど5年生存率は低下するため、数字だけをみると不安になる方も多いかもしれません。 余命は「どのように病気と向き合い、どんな治療を選ぶか」を考えるための大切な判断材料です。 治療の選択肢は一つではありません。患者本人の価値観や希望を大切にしながら家族との気持ちをすり合わせ、納得できる方針を主治医と相談するようにしましょう。 当院「リペアセルクリニック」の公式LINEでは、再生医療の情報提供と簡易オンライン診断を実施しております。治療の選択肢について情報を集めたい方や、今後の方向性に悩んでいる方は、ひとつの相談先としてご活用ください。 大腸がんの余命についてよくある質問 大腸がんステージ4が完治することはある? 大腸がんステージ4は、一般的に根治が難しい段階です。ただし、早い段階から主治医と相談し、病状や希望に応じた治療を検討することで予後が良好となるケースもみられます。 また、早期に治療を行うことで症状の進行を抑え、生活の質(QOL)を維持しながら過ごせる期間を延ばせる可能性もあります。 大腸がんにならないための予防策は? 大腸がんの予防と早期発見には、定期的な「検診」と「生活習慣の改善」の両方が重要です。 年齢や家族歴に応じて、自治体が実施する大腸がん検診を定期的に受けましょう。もし異常が見つかった場合は、必ず大腸カメラによる精密検査を受けてください。 あわせて、栄養バランスの良い食事、節酒・禁煙、適度な運動習慣の実践なども、大腸がんのリスク低下に効果的です。これらを並行して行いましょう。 なお、大腸がんの検査については以下の記事にて詳しく解説しています。気になる方はこちらもあわせてご覧ください。 大腸がんになりやすい年代は? 大腸がんは加齢とともに発症リスクが高まる病気で、統計的には50代から80代前半まで罹患率が上昇し始めます。死亡率についても60代から増加し、それ以降の年代でも高くなる傾向があります。 50歳を過ぎたら自覚症状がなくても定期的に大腸がん検診を受けることが大切です。もし気になる症状があれば、早めに消化器内科を受診してください。 大腸がんの進行速度と年齢の関係についてより詳しく知りたい方は、以下の記事も参考にしてください。 参考文献 文献1 大腸がんのステージ(病期)について | 国立がん研究センター 中央病院 文献2 大腸がんファクトシート 2024 | Colorectal Cancer Factsheet 2024 | 国立がん研究センター 文献3 患者さんのための大腸癌治療ガイドライン 2022年版|大腸癌研究会 文献4 免疫療法 もっと詳しく:[国立がん研究センター がん情報サービス 一般の方へ] 文献5 Stage IV大腸癌の診療実態と予後|日本消化器外科学会雑誌 文献6 結腸・直腸癌肺転移における肺切除後予後予測因子に関する 臨床病理学的検討|日呼外会誌 文献7 「がん相談支援センター」とは:[国立がん研究センター がん情報サービス 一般の方へ]
2026.01.26