- 内科疾患
- 内科疾患、その他
自己免疫疾患とは?原因・症状・代表的な病気をわかりやすく解説

「自己免疫疾患っていう名前は聞いたことあるけど、どんな病気かはよく知らない」
そんな方も多いのではないでしょうか?気になって調べ始めた方も多いかもしれません。
自己免疫疾患は、体を守るはずの免疫が、間違えて自分を攻撃してしまう病気です。名前だけ聞くと怖いイメージを持つかもしれませんが、正しく理解すれば、過度に心配する必要はありません。
この記事では、自己免疫疾患の基本や、よくある症状、治療についてわかりやすく紹介していきます。
目次
自己免疫疾患とは
自己免疫疾患とは、私たちの体を守るはずの免疫システムが誤って自分自身の細胞や組織を攻撃してしまう病気です。通常は外敵から体を守る防御システムが、なんらかの理由で自分の体を敵と認識してしまい、慢性的な炎症や臓器障害を引き起こします。多くは完治が難しく、長期的な管理が必要となります。
免疫の基本的な役割
免疫とは、私たちの体に侵入したウイルスや細菌などの病原体を発見し、攻撃・排除するための防御システムです。白血球を中心とした免疫細胞が体内をパトロールし、異物を見つけると速やかに反応して体を守ります。
健康な免疫システムの最も重要な特徴は、「外敵」と「自己」を正確に区別できることです。免疫細胞は特殊なタンパク質を使って、体に入ってきた細菌やウイルスなどの異物を識別し、攻撃します。一方で、自分の体を構成する細胞や組織は「自己」として認識し、攻撃しないようプログラムされています。
この「自己」と「外敵」の区別が免疫システムの基本原理です。
自己免疫疾患の状態
自己免疫疾患では、本来味方であるはずの自分自身の組織や臓器を、免疫システムが「外敵」と間違えて攻撃してしまいます。これは、体を守るための軍隊が誤って自国の市民を攻撃しているような状態と言えるでしょう。
誤った攻撃は持続的に行われるため、攻撃の対象となる組織や臓器では慢性的な炎症が起こり、時間とともに機能障害が生じます。たとえば、膵臓のインスリン産生細胞が攻撃されれば1型糖尿病に、関節の滑膜が攻撃されれば関節リウマチになります。
自己免疫疾患の主な症状
自己免疫疾患の症状は非常に多様で、疾患の種類や進行度によって大きく異なります。共通する特徴として、慢性的な疲労感、原因不明の発熱、関節痛、皮膚の発疹などが見られます。症状が良くなったり悪化したりを繰り返す「寛解と再燃」のパターンを示すことも特徴的です。
症状が出る場所による違い
自己免疫疾患は攻撃される部位によって症状が大きく異なります。たとえば、関節リウマチでは免疫系が関節の滑膜を攻撃するため、関節の痛みや腫れ、朝のこわばりといった症状が特徴的です。全身性エリテマトーデス(SLE)では、皮膚や腎臓、心臓など複数の臓器が攻撃対象となり、蝶形紅斑と呼ばれる顔の発疹や腎機能障害などの症状が現れます。
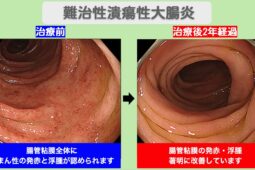
消化器系が影響を受ける疾患としては、クローン病や潰瘍性大腸炎があり、腹痛や下痢、血便などの症状を引き起こします。甲状腺が攻撃されるバセドウ病では、動悸や発汗、体重減少などの甲状腺機能亢進の症状が現れるでしょう。
一つの自己免疫疾患であっても、複数の臓器や組織に影響を及ぼすことが少なくありません。たとえば、シェーグレン症候群では涙腺や唾液腺が攻撃され、ドライアイやドライマウスの症状が出現しますが、同時に関節や肺、腎臓にも影響が及ぶことがあります。
自己免疫疾患の代表的な種類
自己免疫疾患にはさまざまな種類があり、それぞれ特徴的な症状を示します。下記の表では、代表的な自己免疫疾患とその主な症状をまとめました。
| 疾患名 | 主な症状 |
|---|---|
| バセドウ病 | 甲状腺機能亢進による動悸、体重減少、発汗過多、手の震え、目の突出など |
| 関節リウマチ | 関節の痛み・腫れ・こわばり、とくに手指や手首の関節に多く見られる、疲労感 |
| 橋本甲状腺炎 | 甲状腺機能低下による倦怠感、寒がり、体重増加、むくみ、皮膚の乾燥、便秘など |
| 1型糖尿病 | 口渇、多飲、多尿、体重減少、疲労感、血糖値の上昇 |
| 全身性エリテマトーデス(SLE) | 蝶形紅斑(顔の発疹)、関節痛、光線過敏、腎障害、貧血、発熱、疲労感 |
| 血管炎 | 血管の炎症による発熱、疲労感、体重減少、発疹、臓器障害(腎臓、肺、神経など) |
| アジソン病 | 副腎皮質ホルモン不足による倦怠感、筋力低下、低血圧、皮膚の色素沈着、吐き気など |
| 多発性筋炎 | 近位筋(肩や腰の筋肉)の対称性の筋力低下、筋肉痛、嚥下障害、間質性肺疾患 |
| シェーグレン症候群 | 目や口の乾燥(ドライアイ、ドライマウス)、関節痛、疲労感、発熱 |
| 進行性の全身性強皮症 | 皮膚の硬化・緊張、レイノー現象(指先の色調変化)、関節痛、消化器症状、肺線維症 |
| 糸球体腎炎 | 血尿、蛋白尿、浮腫、高血圧、腎機能低下 |
(文献1)
症状は疾患によって大きく異なりますが、多くの自己免疫疾患では疲労感や発熱などの全身症状も共通して見られます。複数の自己免疫疾患を同時に発症する場合もあります。
自己免疫疾患の多くは完全な治癒は難しいものの、早期発見と適切な治療によって症状をコントロールし、生活の質を維持できます。
自己免疫疾患の原因
自己免疫疾患の正確な発症メカニズムは、現在も研究が進められています。単一の原因ではなく、遺伝的要因と環境要因が複雑に絡み合って発症すると考えられています。特徴的なのは、多くの自己免疫疾患で明らかな性差が見られることです。
遺伝的要因
自己免疫疾患には、家族内での発症傾向が認められるケースが多く、遺伝的な要素が重要な役割を果たしていると示唆されています。
とくに注目されているのが、HLA(ヒト白血球抗原)と呼ばれる遺伝子群です。これらの遺伝子は免疫システムの制御に関わっており、特定のHLA型を持つことで、特定の自己免疫疾患のリスクが高まることがわかっています。たとえば、HLA-DR4は関節リウマチと関連があるとされています。
しかし、遺伝的素因があるだけでは通常発症しません。同じ遺伝子を持つ一卵性双生児でも、両方が必ず発症するわけではないことから、遺伝子と環境要因の相互作用が重要と考えられています。
環境要因
環境要因は自己免疫疾患の引き金として働くことがあります。とくにウイルス感染は注目されている要因の一つです。たとえば、EBウイルス(エプスタイン・バーウイルス)は多発性硬化症や全身性エリテマトーデス(SLE)の発症リスクと関連があるとされています。
喫煙も重要な環境要因です。とくに関節リウマチでは、喫煙者は非喫煙者に比べて発症リスクが高くなります。また、全身性エリテマトーデス(SLE)では紫外線曝露が症状の悪化を引き起こすことが知られています。
強いストレスや過労も免疫系のバランスを乱す要因です。ストレスによるホルモンバランスの変化が免疫系に影響を与え、自己免疫疾患の発症や悪化につながる可能性が示唆されています。食生活や腸内細菌叢の変化も、近年研究が進んでいる分野です。
性差
自己免疫疾患の大きな特徴の一つに、女性の発症率が男性より高いことがあげられます。たとえば、アメリカでは、全身性エリテマトーデス(SLE)やシェーグレン症候群、関節リウマチなどでは、患者の80%が女性と報告されています。(文献2)
この性差の主な原因は、女性ホルモン、とくにエストロゲンの影響と考えられています。エストロゲンには免疫系を活性化する作用があり、自己免疫反応を促進する可能性があるためです。
妊娠中や授乳期、更年期などホルモンバランスが大きく変化する時期に、自己免疫疾患の症状が変動する場合も多いです。関節リウマチは妊娠中に症状が改善し、出産後に悪化する症例がありますが、これはエストロゲンレベルの変動と関連していると考えられています。
自己免疫疾患の診断方法
自己免疫疾患の診断には複合的なアプローチが必要です。まず医師は詳細な問診をして、症状の経過や家族歴、生活習慣などを確認します。続いて身体診察で関節の腫れや皮膚の変化、内臓の異常などを評価します。
血液検査は、赤血球沈降速度(赤沈)や血算などです。必要に応じてX線検査、CT、MRI、超音波などの画像検査もして、関節や内臓の状態を詳しく観察します。場合によっては、生検(組織の一部を採取して顕微鏡で調べること)も診断には必要です。
自己免疫疾患の診断は単一の検査結果だけで確定できることは少なく、各種検査結果と臨床症状を総合的に判断します。
自己免疫疾患の治療方法
自己免疫疾患の治療では、免疫システムの過剰な反応を抑え、炎症を軽減させることが主な目標です。これにより症状をコントロールし、長期的な臓器障害を防ぎます。
治療薬としては、炎症を抑えるステロイド剤、免疫反応を抑制する免疫抑制剤などが用いられます。
治療は個々の患者の症状や重症度、年齢、合併症などを考慮して個別に計画されます。早期発見・早期治療が予後を大きく改善するため、症状に気づいたら早めの専門医への受診が重要です。定期的な通院と治療の継続が長期的なQOL(生活の質)の維持につながります。
自己免疫疾患における日常生活で気をつけたいポイント
- 感染症予防
- ストレス管理
- 生活習慣の維持
自己免疫疾患と共に生きていく上で、日常生活での自己管理が重要です。多くの治療薬は免疫力を抑制するため、感染症にかかりやすくなります。手洗いやマスク着用などの基本的な感染予防策を心がけ、周囲に感染症の人がいる場合は接触を避けることも大切です。
ストレスは多くの自己免疫疾患の症状を悪化させる要因となるため、効果的なストレス管理法を見つけることが重要です。瞑想やヨガ、趣味に取り組むなど、自分に合ったリラックス法を取り入れましょう。
規則正しい生活習慣の維持も大切です。十分な睡眠、バランスの取れた食事、適度な運動は免疫の働きをサポートします。とくに疲労は症状悪化の引き金になることが多いため、無理をせず、必要に応じて休息を取りましょう。
自分の体調の変化に敏感になり、悪化のサインの早期発見も重要です。症状の日記をつけると、医師とのコミュニケーションに役立てられます。
自己免疫疾患を正しく理解し悩んだら早めの相談を
自己免疫疾患は、体の免疫システムが自分自身の組織を攻撃してしまう慢性疾患です。完全な治癒は難しいものの、医学の進歩により、多くの患者さんが症状をコントロールしながら充実した生活を送れるようになっています。
自己免疫疾患の多くは早期発見・早期治療が非常に重要です。関節の痛みや腫れ、原因不明の疲労感、皮膚の変化など、気になる症状が続く場合は、迷わず医療機関を受診しましょう。家族に自己免疫疾患の方がいる場合は、より注意が必要です。
インターネット上にはさまざまな情報が溢れていますが、自己判断で治療を中断したり、科学的根拠のない民間療法に頼ることは危険です。不安や疑問があれば、必ず担当医に相談しましょう。
患者会や支援グループなどのコミュニティも、情報共有や精神的なサポートを得る貴重な場です。同じ悩みを持つ人々との交流は、病気と向き合う勇気や知恵を与えてくれます。
自己免疫疾患と診断されても、適切な治療と自己管理によって、多くの方が充実した人生を送っています。正しい知識を持ち医療者と協力しながら、自分らしい生活を築いていきましょう。

再⽣医療で免疫⼒を⾼めることができる時代です。
参考文献
文献1
MSDマニュアル家庭版「自己免疫疾患」MSDマニュアル、2022年
https://www.msdmanuals.com/ja-jp/home/15-%E5%85%8D%E7%96%AB%E3%81%AE%E7%97%85%E6%B0%97/%E3%82%A2%E3%83%AC%E3%83%AB%E3%82%AE%E3%83%BC%E5%8F%8D%E5%BF%9C%E3%81%8A%E3%82%88%E3%81%B3%E3%81%9D%E3%81%AE%E4%BB%96%E3%81%AE%E9%81%8E%E6%95%8F%E6%80%A7%E7%96%BE%E6%82%A3/%E8%87%AA%E5%B7%B1%E5%85%8D%E7%96%AB%E7%96%BE%E6%82%A3(最終アクセス:2025年4月13日)
文献2
早川純子ほか「性差医学からみた自己免疫疾患」『日大医誌』72(3).pp150-153、2013年
https://www.jstage.jst.go.jp/article/numa/72/3/72_150/_pdf/-char/ja(最終アクセス:2025年4月13日)