大腸がんによる術後の合併症や後遺症を詳しく解説
公開日: 2024.08.19更新日: 2024.10.07
大腸がんは日本で頻度の多いがんの1つです。部位別のがんの罹患数では、男性で肺がんに次ぐ2位、女性で乳がんに次ぐ2位となっています。
また死亡者数も男性で3番目、女性で最も多いがんとなっています。
この記事では、大腸がんの概要や治療法について解説していきます。また、大腸がんの術後の合併症・後遺症についても特に詳しく解説しながら、その治療法や対処法にも触れています。後遺症に対する再生医療の可能性についても紹介しています。
- ・大腸がんの概要や治療法
- ・大腸がんの術後の合併症と後遺症
- ・大腸がんの治療法や対処法
- ・後遺症に対する再生医療の可能性
ぜひ最後までお読みいただければと思います。
目次
大腸がんとは
大腸がんは、大腸(結腸および直腸)に発生する悪性腫瘍です。大腸がんは生活習慣との関わりが深く、特に食生活の欧米化が関与していると言われており、日本でもその発症率が増加しています。
大腸がんの発症は多くの場合、腺腫と呼ばれる良性のポリープから始まり、これが数年かけて悪性化することでがんが発生します。早期発見・早期治療が極めて重要であり、定期的な検査が推奨されます。
大腸がんの病期(ステージ)
大腸がんの病期(ステージ)は、がんの進行度を示すもので、治療方針を決定する上で非常に大切です。大腸がんの病期は、大きく分けて以下のように分類されます。
|
実際にはがんの深達度をさらに細かく分類し、それによりⅡ期以降はⅡa、Ⅱb、Ⅱc、Ⅲa、Ⅲb、Ⅲc、Ⅳa、Ⅳb、Ⅳcに分けられています。
大腸がんの病期に応じた治療法の選択
大腸がんには様々な治療法がありますが、主には病期によってその選択が異なります。
0期からⅠ期0期からⅠ期の浸潤が軽度のものであれば、内視鏡治療が選択されます。これは内視鏡を用いて、大腸がんを腸管の内側から切除する方法であり、早期の大腸がんにのみ適応可能な治療法です。 Ⅰ期〜Ⅲ期Ⅰ期〜Ⅲ期、すなわちがんの深達度が深くて内視鏡では取り切れないようなもの、リンパ節転移のあるものについては、開腹手術もしくは腹腔鏡手術による切除が検討されます。また、Ⅲ期や再発リスクの高いⅡ期の場合には、術後に抗がん剤による補助化学療法を考慮します。 Ⅳ期Ⅳ期の場合には、原発巣のがんが切除可能な場合には手術を検討します。一方切除ができない場合には、抗がん剤治療や放射線治療などを組み合わせた治療を検討することになります。 |
これらはあくまでも標準的な考え方であり、実際には患者さんごとの状態に合わせて具体的な治療法が検討、選択されていきます。
大腸がんの手術治療について
ここでは大腸がんの実際の手術治療について、詳しく解説をしていきます。
-
内視鏡治療
大腸内視鏡を用いて大腸の内側からがんを切除する方法になります。基本的にがんの深達度が浅いものかつリンパ節転移が認めないものに対して選択される方法です。具体的な切除の方法には以下のようなものがあります。
内視鏡的ポリープ切除術(ポリペクトミー)
大腸がんの中でも、腸管から盛り上がっており、キノコのように茎があるような病変に対して行われる方法です。内視鏡の先端から細い輪っかを形成したワイヤー(スネア)を出し、病変に引っ掛けるようにして茎を切り取ります。
内視鏡的粘膜切除術(EMR)
病変があまり盛り上がっていないかつ、2cm未満の病変に対して行われる方法です。病変の下の粘膜下にまず生理食塩水を注入して、病変自体を盛り上がらせた状態にします。そこにスネアをかけて、周囲の正常な粘膜を含めた状態で切り取ります。
内視鏡的粘膜下層剥離術(ESD)
EMRで切除が難しい大きな病変に対して行われる方法です。病変の粘膜下に生理食塩水を注入し、浮き上がらせた病変の周りを高周波ナイフで切り取っていきます。
-
開腹手術
内視鏡での切除が困難な深達度の深いがんや、リンパ節転移を認める場合などに選択されます。大腸がんといっても、肛門に近い直腸のがんなのか、それより遠い結腸のがんなのかで手術方法が異なってきます。
結腸がんの場合
がんの周囲の腸管やリンパ節も含めて切除する必要があります。結腸の場所によってS状結腸切除、横行結腸切除、回盲部切除など様々な術式があります。がんを含む腸管を切除したあとは、きりとった断端の腸管同士をつなぎ合わせたり、つなぎ合わせるのが困難な場合には人工肛門(ストーマ)を作る手術を行う必要があります。
直腸がんの場合
直腸は肛門につながる部分であり、周囲には膀胱、男性の場合には前立腺、女性の場合には子宮・卵巣などの臓器が近くにあり、それらの調節を担う自律神経も存在します。したがってがんの切除に加え、自律神経機能の温存も考えながら手術を行います。
比較的早期の直腸がんであれば、がんとその周囲の組織を切り取る局所切除術を選択します。腸管として切除する必要がある場合には、腸管の切り口を直腸と縫い合わせて再建する必要があり、前方切除術という術式になります。肛門に近い直腸がんの場合には、肛門を一緒に切除する必要があるため、人工肛門(ストーマ)を作ることになります。肛門括約筋を温存できる場合には、括約筋間直腸切除術(ISR)という方法で、人工肛門を避けることができる場合がありますが、再発率が高くなったり、排便しにくくなるといったことも報告されています。
-
腹腔鏡手術・ロボット支援手術
腹腔鏡手術は、数カ所の小さな傷からお腹の中に腹腔鏡というカメラを挿入し、モニターを見ながら手術する方法です。開腹手術に比べて傷が少なく、患者さん自身への体への負担が少ないことがメリットです。また、同じような形で、ロボットアームを用いて手術するロボット支援手術という方法もあります。いずれの場合でも技術的に熟練を要するため行える施設は限られていますが、近年増えてきている手術法です。
大腸がんの手術の合併症とその対処法
大腸がんの手術には、いくつかの合併症が発生する可能性があります。以下に主な合併症とその対処法を紹介します。
・感染症
手術部位の感染症は、どの手術でも起こり得るリスクです。大腸がんの手術の場合には腹部の傷からの感染や、腹腔内の感染などが考えられます。対処法として、感染を防ぐために必ず手術前後に抗生物質の投与を行います。しかしそれでも感染が起こってしまうことがあり、その場合には抗生物質の投与を継続したり、感染に対して外科的治療(洗浄、ドレナージなど)が考慮されることもあります。
・排便障害
手術の影響で腸の動きが不規則になり、下痢や便秘になったりすることがあります。また、肛門括約筋が影響する部分に関わるような直腸がんの手術ですと、便意を感じにくくなったり、便を出しにくくなったりすることがあります。整腸剤や便を柔らかくする下剤などを組み合わせて、排便のコントロールを促していきます。
・腸閉塞(イレウス)
術後の影響で腸管がくっついてねじれて しまったり、腸の動きがわるくなってしまうことで排泄物の通りが悪くなってしまった状態です。これを防ぐためには、術後早期に歩行を始めることや、腸の動きを促す薬の使用が有効です。手術から年単位で時間が経過してからも起こる可能性があります。ねじれによる腸閉塞が発生して腸管の血流が悪くなってしまった場合には絞扼性イレウスという重篤な病態となり、緊急手術が必要となることもあります。
・縫合不全
腸を縫合した部分がうまくつながらず、腹腔内に腸液や排泄物が漏れてしまうことがあります。これが縫合不全という状態です。放置すると腹膜炎をきたして重篤になってしまう可能性もあるため、再手術が必要となります。
・排尿障害
大腸がんの手術の中でも、特に直腸がんの手術では、排尿を調節する自律神経に影響を及ぼしてしまうことがあり、術後に尿意が感じにくくなったり、残尿感が残ったりなどの症状が残る場合があります。多くの場合、内服薬で改善が得られますが、場合によっては尿が自力では全く出せなくなってしまう状態(尿閉)になってしまい、尿道に細い管を通して排尿させる処置(導尿)が必要となる場合もあります。
・性機能障害
特に直腸がんの手術では、直腸周囲の自律神経へ影響を及ぼす可能性があります。この自律神経は性機能に関係するものもあり、男性では術後に勃起不全(ED)や射精障害をきたしたり、女性では性交渉の際に痛みを感じたりなどの影響をきたすことがあります。服薬による治療の選択肢がありますが、自律神経自体にダメージある場合には効果が限定的ともいわれています。
大腸がんの治療後の後遺症について
術後の合併症の中でも、特に自律神経にかかわる合併症である排尿障害や性機能障害は、なかなか改善が得られず後遺症として残ってしまうこともあります。特に性機能障害は、デリケートな問題であるためなかなか相談ができず、お一人で悩まれたままにしてしまっているケースも多いと考えられます。非常に重要な問題ですので、現在そういった後遺症に悩まれている方は、まずは担当医や泌尿器科などにぜひ相談をしてみてください。
大腸がん治療後の後遺症に対する再生医療の可能性について
大腸がんの手術後の後遺症に対する治療法として、再生医療の可能性についてお話します。
再生医療とは、「幹細胞」と呼ばれる様々な細胞に分化することができる細胞を活用して行う治療です。幹細胞を培養して増やし、それを点滴や患部に直接注射することで損傷した組織の修復や再生を促すことを狙いとする治療法で、現在その効果が期待されています。中でも、術後の神経損傷に対する再生医療が注目されており、大腸がんの手術後の合併症・後遺症である自律神経障害による排尿障害、性機能障害への改善効果が期待されています。
当院は国内では数少ない再生医療を提供できる施設の1つです。患者さん自身の脂肪から幹細胞を採取、培養し、点滴する「自己脂肪由来幹細胞治療」を行っています。自分自身の細胞を用いるため、拒絶反応やアレルギーを生じにくく、安全性が高い方法です。
大腸がんについてよくある質問と回答
Q:人工肛門(ストーマ)を造設することになりました。管理していくのが不安です。臭わないかなども気になります。詳しく教えて下さい。
A:人工肛門(ストーマ)は腸管をお腹から出して、そこから排泄させるようにつくるものです。手術によって、一時的にストーマを作って後ほど閉鎖することもあれば、生涯ストーマとなることもあります。ストーマは肛門のように括約筋がないため、排泄物をためたりすることができず、ストーマの周囲をパウチで覆ってそこに便を溜め、溜まったら処理して新しいパウチに交換します。最初は大変と感じるかもしれませんが、徐々に管理に慣れていくと思います。臭いについてもパウチでしっかりと覆われていれば大丈夫です。ストーマにあったサイズのパウチを選択することが重要です。
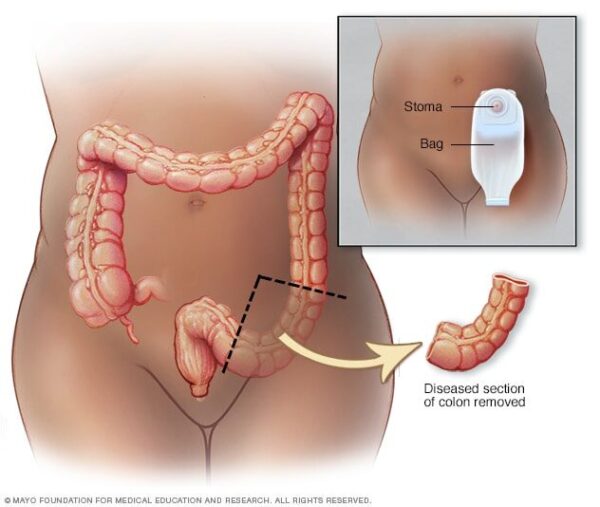
出典:Colon cancer – Diagnosis and treatment – Mayo Clinic
Q:大腸がんの手術後に気をつけることはありますか?
A:まずは排便習慣の変化に注意が必要です。便秘や下痢などが起こりやすくなっている可能性がありますので、まずは自身の排便習慣をチェックして、主治医に相談してみるのが良いかと思います。 排便に関わることとして、食事は術後はなるべく消化の良いものを摂ることが重要です。食物繊維が多い食べ物などは腸の動きを滞らせる原因になりうるため、避けたほうがよいです。また、ガスが出やすい炭酸飲料や、刺激の強い辛い食べ物なども控えたほうが良いでしょう。手術1−2ヶ月程度で腸管の動きが戻ってきますので、経過をみて食事内容についても医師と相談されてみるとよいかと思います。
まとめ・大腸がんの治療法やその合併症、後遺症について
今回は大腸がんについて、その概要と治療の柱である手術について、またその合併症や後遺症についても詳しく解説していきました。
また、直腸がんの術後に起こり得る後遺症である排尿障害や性機能障害について、それらに対する再生医療の可能性も含めて紹介をさせていただいています。これから大腸がんの治療を受けられる方や、実際に治療を受けて後遺症に悩まれている方も多くいらっしゃるかと思います。そういった方々にとって、今回の記事が有益な情報源となれれば幸いです。